U biểu mô tuyến bã là gì? Nguyên nhân, triệu chứng và điều trị
22 Tháng Một, 2021Contents Tổng quan về u biểu mô tuyến bã Biểu mô tuyến bã (u biểu mô tuyến bã) Mức...
Contents
Khối u ác tính, hay còn gọi là khối u ác tính của da, là một khối u ác tính xuất phát từ melanocytes biểu bì bình thường hoặc gốc tế bào nốt ruồi . Mặc dù nó là hiếm hơn ung thư da , nó là rất cao ác tính. Tiến triển nhanh, tình trạng bệnh nguy hiểm, tiên lượng vô cùng xấu.
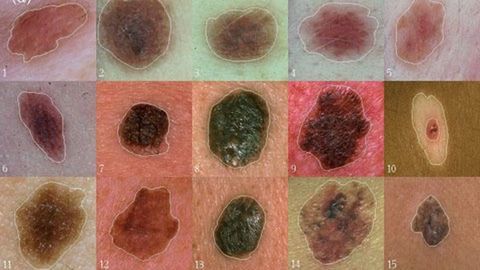

Nguyên nhân gây ra u hắc tố ác tính?
(1) Nguyên nhân của bệnh Nguyên nhân của
u hắc tố ác tính vẫn chưa được hiểu rõ, và có thể có nhiều yếu tố.
1. Nghiên cứu dịch tễ học về sự tiếp xúc với ánh nắng mặt trời ở các quốc gia khác nhau thông qua sự khác biệt về phân bố giải phẫu của các tổn thương da liên quan đến giới tính, các nghiên cứu về nhập cư, vĩ độ dân cư và sự khác biệt về sắc tộc, cho thấy rằng bức xạ ánh nắng là nguyên nhân quan trọng gây ra u ác tính ở các chủng tộc da nông. U hắc tố tập trung ở vị trí phơi sáng không liên tục, còn rải rác vùng tối liên tục. Phần thân của nam giới, đặc biệt là phần lưng trên, là vị trí phổ biến nhất. Phụ nữ thường gặp ở cẳng chân và lưng trên. Ngoại trừ nốt ruồi ác tính, tất cả các loại u ác tính hiếm khi liên quan đến đầu và cổ.
2. Chủng tộc và di truyền Trong các nghiên cứu bệnh chứng, rõ ràng là các đặc điểm kiểu hình nhất định có liên quan đến tính nhạy cảm của khối u ác tính. Những kiểu hình này bao gồm: da sáng, dễ bị cháy nắng , tóc vàng hoặc đỏ, da nhợt nhạt , tàn nhang, mắt xanh lam hoặc xanh lục. Do đó, tỷ lệ mắc u ác tính ác tính ở người da trắng cao hơn người da đen. Đồng thời, một số u ác tính ác tính cũng có tiền sử gia đình, bệnh nhân mắc u ác tính gia đình chiếm 8% đến 12% tổng số bệnh nhân. Tuổi khởi phát bệnh đầu tiên của bệnh nhân có tiền sử gia đình sớm hơn, trung bình là 41,9 ± 16,6 tuổi, trong khi tuổi khởi phát trung bình của bệnh nhân lẻ tẻ là 50 tuổi. Các nghiên cứu liên kết gen đã xác nhận rằng gen u ác tính gia đình nằm ở vị trí 9p21, và gen chẹn kinase phụ thuộc chu kỳ tế bào p161NK4a có thể là gen ức chế khối u , hiện diện ở gần 50% bệnh nhân u hắc tố gia đình và 25% bệnh nhân lẻ tẻ. Những người có tiền sử gia đình nhìn chung có tổn thương da phẳng nên tiên lượng tốt hơn. Tất nhiên, theo dõi chặt chẽ có thể giúp chẩn đoán sớm.
3. Yếu tố giới tính và nội tiết tố Ảnh hưởng có thể có của các nội tiết tố nội sinh và ngoại sinh đối với diễn biến lâm sàng của khối u ác tính đã trở thành một vấn đề thú vị lâu dài. Thứ nhất, ung thư hắc tố hiếm khi xuất hiện trước tuổi dậy thì, ngoài ra, phụ nữ mắc ung thư hắc tố giai đoạn 1 và giai đoạn 2 sống sót lâu hơn nam giới. Tiêm estrogen vào động vật có thể kích thích sự phát triển của khối u ác tính. U ác tính ở người được báo cáo là có các thụ thể đối với estrogen và các tiền chất của nó, tạo cơ sở quan trọng cho sự ảnh hưởng của hormone giới tính đối với u ác tính. Cho đến nay, chỉ có một số nghiên cứu được báo cáo công khai cho thấy uống thuốc tránh thai liên tục có liên quan đến nguy cơ ung thư tế bào hắc tố.
4. Quan sát lâu dài về melanocytic nevi cho thấy một số melanomas xuất hiện trong melanocytic nevi mắc phải và bẩm sinh. Các nghiên cứu đã suy đoán rằng khoảng 1/3 các khối u ác tính có liên quan đến nốt ruồi còn sót lại. Việc đo các nốt ruồi (số lượng, toàn bộ cơ thể hoặc chi trên) có liên quan trực tiếp đến nguy cơ ung thư hắc tố. Những người đã được chứng minh là có khối u ác tính gia đình, chẳng hạn như nốt ruồi không điển hình ( nốt ruồi loạn sản) trên bề mặt da lâm sàng , có khả năng có nguy cơ hình thành khối u ác tính. Một nghiên cứu tiền cứu có kiểm soát đa trung tâm cho thấy: các nốt ruồi loạn sản biệt lập làm tăng gấp đôi nguy cơ, trong khi hơn 10 nốt ruồi loạn sản làm tăng nguy cơ lên 12 lần. Kích thước của nốt ruồi cũng liên quan đến nguy cơ. 50 đến 90 nốt ruồi nhỏ và hơn 10 nốt ruồi lớn tăng gấp đôi nguy cơ phát triển khối u ác tính. Hiện tại, tầm quan trọng tương đối của các yếu tố định lượng và mức độ này vẫn chưa được xác định.
5. Di truyền khối u Theo lâm sàng, mô bệnh học, miễn dịch học và di truyền học tế bào, khối u hệ thống tế bào hắc tố được chia thành 5 giai đoạn: u tế bào hắc tố lành tính; u tế bào sinh dục; u hắc tố ác tính chính, Giai đoạn mở rộng theo chiều ngang; ④ U hắc tố ác tính nguyên phát, giai đoạn mở rộng theo chiều dọc; ⑤ U hắc tố ác tính di căn. Trong quá trình tạo khối u, các dòng tế bào có ưu thế tăng trưởng xuất hiện, tạo thành dòng nhân bản mở rộng. Như Clark và các đồng nghiệp đã suy đoán, bước quan trọng trong sự tiến triển của khối u ác tính có thể là sự chuyển đổi từ pha ngang sang pha dọc. Ý nghĩa quan trọng của bước này là thu được đồng thời các đặc tính chuyển giao. Trong giai đoạn ngang, một số lượng nhỏ các tế bào hắc tố có ưu thế phát triển xâm nhập vào nhú bì. Những tế bào này được cho là có sự tăng sinh tại chỗ, chứ không phải là sự phát triển tổng hợp. Pha dọc được đánh dấu bằng sự phát triển tổng hợp của các tế bào u ác tính, tạo thành tổ tế bào hoặc nốt tế bào. Ngoài ra, các đột biến trong gen ức chế khối u P16 đã được phát hiện ở hơn 50% bệnh nhân mắc ung thư hắc tố ác tính gia đình. Sự xuất hiện của 99% khối u hắc tố ác tính liên quan đến sự tích tụ của các yếu tố môi trường, đột biến gen và yếu tố di truyền.
6. Các chấn thương và kích thích khác, chẳng hạn như đốt hoặc sinh thiết không hoàn toàn, và chức năng miễn dịch, nhiễm virus, rối loạn nội tiết cũng có thể là một yếu tố.
(B) Cơ chế bệnh sinh
1. Cơ chế bệnh sinh Cơ chế bệnh sinh của u ác tính vẫn chưa rõ ràng. Các đột biến trong gen ức chế khối u P16 đã được phát hiện ở hơn 50% bệnh nhân gia đình bị u ác tính ác tính. Sự xuất hiện của 99% khối u hắc tố ác tính liên quan đến sự tích tụ của các yếu tố môi trường, đột biến gen và yếu tố di truyền. Một số dữ liệu nghiên cứu cho thấy sự xuất hiện của nó có liên quan đến các yếu tố sau:
(1) Sự biến đổi ác tính của tế bào nốt ruồi : Trước đây, người ta tin rằng bệnh MM da bắt nguồn từ sự biến đổi ác tính của tế bào nốt ruồi, đặc biệt là nevi tiếp giáp. Trong những năm gần đây, mặc dù MM ở da được cho là có liên quan đến tế bào nevus, nhưng thực tế không hoàn toàn như vậy. Tế bào MM có nguồn gốc từ các tế bào nevi trong da trong da chứ không phải được gọi là tế bào nevi kết nối. Theo thống kê, 35% đến 50% MM xảy ra ở thân hoặc các chi (ngoại trừ lòng bàn tay và rừng trồng), có liên quan đến các tế bào thần kinh trong da nguyên thủy. Không nghi ngờ gì nữa, bệnh MM da nguyên phát có thể bắt nguồn từ các tế bào hắc tố nguyên thủy trong lớp biểu bì và một số tế bào bẩm sinh đã có sẵn (thường là lớn, chẳng hạn như nevi khổng lồ bẩm sinh) và nevi trong da mắc phải. Tuy nhiên, khoảng 1/3 bệnh nhân MM không có tiền sử u tế bào nevus. Ví dụ, Clark (1969) đã quan sát hai nhóm trường hợp (209 trường hợp và mỗi nhóm 60 trường hợp) về mô học, và chỉ có 20 trường hợp (9,6%) và 5 trường hợp ( 8,3%) có liên quan đến nevus tế bào nevus. Hơn nữa, MM có nhiều khả năng xảy ra ở các vùng tiếp xúc như mặt và da đầu. Đây không phải là trang web phổ biến nhất cho nevus. Palm và plantar MM hầu hết không liên quan gì đến nevi. Do đó, một số người cho rằng MM không hoàn toàn liên quan đến nevi. Tuy nhiên, bất kỳ nốt ruồi nào cũng bao gồm các tổn thương sắc tố da . Khi sự phát triển tăng nhanh, sắc tố sẽ trở nên sẫm màu hơn hoặc nhạt hơn, xung quanh có các quầng sắc tố không đều hoặc các quầng mất sắc tố, ngứa, ngứa ran, có vảy, tiết và đóng vảy trên bề mặt.Loét, chảy máu, rụng tóc, các nốt vệ tinh lân cận, hoặc các hạch bạch huyết vùng to không rõ nguyên nhân, nên được coi là dấu hiệu bắt đầu chuyển dạng ác tính và cần được chú ý nghiêm ngặt.
(2) Bức xạ tử ngoại: chiếu tia tử ngoại có bước sóng 290-320nm nhiều lần không những có thể làm tăng số lượng tế bào hắc tố mà còn gây ra những thay đổi về chất. Tỷ lệ mắc MM liên quan đến ánh sáng mặt trời, đặc biệt là bức xạ tia cực tím. Tỷ lệ mắc bệnh MM ở miền nam Na Uy cao gần gấp đôi so với miền bắc Na Uy. Theo thống kê của Israel, tỷ lệ mắc MM ở lao động nông nghiệp (15,4 / 100.000 mỗi năm) cao hơn ở thành phố (1,7 / 100.000 mỗi năm); vùng ven biển (3,5 / 100.000 mỗi năm) cao hơn miền núi (2,0 / 100.000 mỗi năm). Một số người nghĩ rằng loại MM giống tàn nhang ác tính nevus có liên quan đến ánh sáng mặt trời trực tiếp, và loại MM dạng nốt ở phần không tiếp xúc có thể là do tác động của ánh nắng mặt trời. Do các tế bào hắc tố trong da gây ra.
(3) Chủng tộc: Người da trắng có tỷ lệ mắc bệnh MM cao hơn người da màu. Tỷ lệ mắc bệnh của người da trắng Mỹ có thể cao tới 42 / 100.000 mỗi năm, trong khi tỷ lệ mắc hàng năm của người da đen chỉ là 0,8 / 100.000.
(4) Di truyền: Người nhà bệnh nhân dễ mắc bệnh này. Anderson (1971) báo cáo 74 bệnh nhân trong 22 gia đình. Cũng có báo cáo về các cặp song sinh giống hệt nhau. Tuổi khởi phát của bệnh nhân gia đình sớm hơn bình thường khoảng 10 năm. Một số bệnh da di truyền như bệnh xeroderma pigmentosum 50% bệnh nhân có thể xảy ra bệnh.
(5) Chấn thương và kích ứng: Bệnh này thường xuất hiện trên da đầu, lòng bàn tay, lòng bàn chân và các bộ phận thường xuyên bị ma sát, nhiều bệnh nhân nữ trẻ tuổi thường có tiền sử bị “nốt ruồi” từ nhiều năm trước. Người ta ước tính rằng 10% đến 60% bệnh nhân có tiền sử chấn thương, bao gồm vết thương do dập, đâm, cùn, cắt bỏ móng tay, bỏng hoặc chiếu tia X-quang.
(6) Nhiễm vi-rút: Một số người tìm thấy các hạt giống vi-rút trong chuột đồng và tế bào MM của người.
(7) Đáp ứng miễn dịch: Bệnh này thường gặp ở người cao tuổi, tỷ lệ mắc bệnh tăng dần theo tuổi. Ngoài ra, có thể xảy ra hiện tượng thoái triển tự phát, cho thấy sự xuất hiện của bệnh này có mối quan hệ nhất định với phản ứng miễn dịch của bệnh nhân.
2. Trong u hắc tố điển hình về mô bệnh học, có thể thấy sự tăng sinh bất thường của tế bào hắc tố dưới kính hiển vi, một số tổ tế bào được hình thành ở thượng bì hoặc ranh giới biểu bì – hạ bì. Các tổ tế bào này có kích thước khác nhau và có thể hợp nhất với nhau. Tình trạng này hiếm khi gặp ở nevi sắc tố . Có nhiều mức độ thay đổi khác nhau về kích thước và hình dạng của các tế bào hắc tố trong tổ và hình dạng của nhân. Nguyên phân (bao gồm cả nguyên phân bất thường) phổ biến hơn so với nevi sắc tố lành tính. Hạt nhân thường là “mắt chim” tăng bạch cầu ái toan. Trong ung thư hắc tố tích cực, tế bào hắc tố có thể được nhìn thấy trong lớp hạ bì hoặc mô dưới da.
(1) U hắc tố dạng tàn nhang: Ở vùng tổn thương có màu nâu, nâu và đen, hình thái của tế bào hắc tố ở thượng bì rất khác nhau. Trong vùng màu nâu, số lượng tế bào hắc tố tăng lên, một số tế bào có kích thước bình thường, một số lớn hơn tế bào bình thường, và một số có hình dạng điển hình hoặc kỳ lạ. Tất cả các tế bào được phân bố dọc theo màng đáy. Trong vùng đen phẳng, nhiều tế bào hắc tố có hình dạng khác nhau thay thế màng đáy, tạo thành một dải dọc theo giao diện biểu bì – hạ bì, với tế bào sừng nằm phía trên và lớp nhú hạ bì bên dưới. Tại giao diện biểu bì – hạ bì, có thể thấy rõ các vết nám và teo biểu bì sừng hóa, kèm theo tăng sinh tế bào hắc tố không điển hình. Nhú da liền kề thường bị thâm nhiễm bởi các tế bào lympho dày đặc và các đại thực bào chứa đầy sắc tố melanin. Ở một số khu vực của lớp hạ bì, các tế bào hắc tố có thể xâm nhập và hình thành các tổ tế bào lớn, tương ứng với các nốt được thấy trong thực tế lâm sàng.
(2) U hắc tố lan rộng bề ngoài: các cụm tế bào hắc tố là ác tính, không giống như u hắc tố đậu lăng, các tế bào hắc tố có dạng đa nhân. Ở phần hơi nổi lên và có sắc tố của khối u, dưới kính hiển vi có thể thấy các tế bào hắc tố lớn ở biểu bì cho thấy có sự phân bố Pagetoid. Những tế bào hắc tố lớn này có thể xuất hiện đơn lẻ hoặc thành tổ. Ở phần nốt của khối u, có các đám tế bào u dày đặc ở lớp bì. Các tế bào hắc tố lớn cũng có thể được nhìn thấy trong vùng xâm lấn. Những tế bào này rất giàu tế bào chất và có sự phân bố đều đặn của các hạt sắc tố mịn, và toàn bộ tế bào được thay đổi giống như bị “phủ bụi”. Đôi khi, các tế bào khối u trong u ác tính lan rộng bề ngoài có dạng hình thoi.
(3) U hắc tố dạng nốt điển hình: các tế bào khối u bắt nguồn từ điểm nối biểu bì – hạ bì, và có thể xâm lấn biểu bì và hạ bì theo chiều hướng lên và xuống, đặc biệt là lớp hạ bì. Ở vùng ngoài của lớp biểu bì bị xâm lấn không thấy tế bào hắc tố không điển hình mà có thể là tế bào biểu mô hoặc tế bào hình thoi.
(4) U hắc tố dạng tàn nhang: Ở vùng mảng của nó, soi dưới kính hiển vi có thể thấy có sự tăng sinh tế bào hắc tố lớn ở lớp đáy, nhân phì đại, loại nhiễm sắc không điển hình. Tế bào chất chứa đầy hạt melanin, đột biến dạng cây dài và có thể kéo dài đến lớp hạt. Tại vùng sẩn hoặc nốt sần, tế bào khối u thường có hình thoi và kéo dài đến lớp hạ bì.
3. Phân loại bệnh lý
(1) Phân loại theo độ sâu xâm lấn: Clark (1969) đã nghiên cứu mối liên hệ giữa độ sâu xâm lấn và tiên lượng của khối u ác tính, và phân loại khối u ác tính thành 5 mức độ theo độ sâu xâm lấn. Mức độ càng cao, tiên lượng càng xấu.
Độ I: Tế bào khối u giới hạn ở lớp biểu bì phía trên màng đáy.
Độ II: Tế bào khối u xuyên thủng màng đáy và xâm lấn vào lớp hạ bì nhú.
Độ III: Các tế bào khối u lấp đầy lớp hạ bì nhú và xâm lấn sâu hơn xuống dưới, nhưng không đến lớp hạ bì dạng lưới.
Độ IV: Các tế bào khối u đã xâm lấn vào lớp lưới bì.
Độ V: Các tế bào khối u đã đi qua lớp lưới bì và xâm lấn vào lớp mỡ dưới da.
(2) Phân loại độ dày theo chiều dọc: Breslow (1970) đã nghiên cứu mối quan hệ giữa độ dày dọc của khối u ác tính và tiên lượng Theo độ dày của khối u ác tính đo bằng micromet thị kính (độ dày từ lớp hạt đến phần sâu nhất của khối u ác tính), độ đen Các khối u được chia thành 5 cấp độ: 0,75MM, 0,76 ~ 1,50MM, 1,51 ~ 3,00MM, 3,01 ~ 4,50MM và? 4,50MM. Người ta thấy rằng độ dày càng lớn thì tiên lượng càng xấu. Phương pháp phân loại bằng kính hiển vi này được sử dụng rộng rãi trong tương lai và được chứng minh là có giá trị lớn trong việc đánh giá tiên lượng bệnh.
Các triệu chứng thường gặp: nốt ruồi trên da, tổn thương da sắc tố
Các biểu hiện của u ác tính ác tính là gì và nó được chẩn đoán như thế nào?
U hắc tố ác tính hầu hết xảy ra ở người lớn và người già trên 30 tuổi, hiếm gặp ở trẻ em. Theo các số liệu thống kê. Trẻ em dưới 12 tuổi chỉ chiếm 4,2% trong tổng số các khối u ác tính. Các u ác tính có nguồn gốc từ tế bào hắc tố thường phổ biến hơn ở người cao tuổi, phát triển chậm và độ ác tính thấp; những u có nguồn gốc từ tế bào nốt ruồi thường phổ biến hơn ở những người trẻ tuổi, với tốc độ phát triển nhanh và độ ác tính cao, và dễ bị di căn sớm.
Biểu hiện ban đầu của u hắc tố ác tính là xuất hiện các tổn thương màu đen trên da bình thường, hoặc nốt ruồi đen ban đầu đã to lên trong thời gian gần, sắc tố ngày càng đậm. Khi tăng lên, tổn thương nổi lên là các mảng hoặc nốt, cũng có thể có hình nấm hoặc hình súp lơ, bề mặt dễ vỡ và chảy máu. Xung quanh có thể có quầng sắc tố không đều hoặc quầng giảm sắc tố. Nếu nó phát triển đến mô dưới da, nó sẽ trở thành một nốt hoặc một khối dưới da . Nếu nó lan ra xung quanh, thiệt hại như vệ tinh vẫn có thể xảy ra.
U hắc tố ác tính có thể được chia thành hai loại theo cơ chế bệnh sinh khác nhau, nguồn gốc, diễn biến của bệnh và tiên lượng, và hai loại này có thể được chia thành ba loại.
1. U hắc tố ác tính tại chỗ còn được gọi là u hắc tố ác tính nội biểu bì, có nghĩa là u hắc tố ác tính giới hạn ở lớp biểu bì và ở giai đoạn tại chỗ.
(1) Tàn nhang ác tính(lentigo maligna): Còn được gọi là tàn nhang Hutchinson, hiếm gặp và thường xuất hiện ở người lớn tuổi, nam giới từ 60 đến 80 tuổi. Hầu hết chúng đều được tìm thấy trên các bộ phận tiếp xúc, đặc biệt là trên mặt. Một số rất ít cũng có thể xảy ra ở các bộ phận không lộ ra ngoài, có thể ở cẳng tay hoặc cẳng chân. Bệnh bắt đầu là một đốm sắc tố không đồng đều, nhìn chung không phồng, mép không đều, mở rộng dần ra xung quanh, đường kính lên đến vài cm, thường mở rộng một bên còn bên kia tự giảm. Tổn thương có màu nâu nhạt hoặc nâu, với các cạnh không đều, có thể kèm theo các chấm nhỏ màu nâu sẫm đến đen, và có thể thấy hiện tượng giảm sắc tố ở khu vực tự phát. Tổn thương phát triển chậm, thường sau vài năm hoặc vài thập kỷ, khoảng một phần ba tổn thương phát triển thành u ác tính ác tính. Theo thống kê, nói chung tàn nhang ác tính tồn tại từ 10 đến 15 năm, và diện tích lên tới 4 đến 6 cm. Sự phát triển xâm lấn xảy ra sau đó và sự chai cứng xuất hiện ở vị trí bị tổn thương ban đầu, điều này cho thấy rằng nó đã xâm nhập vào lớp hạ bì. Do đó, trong nhiều trường hợp, sự phát triển xâm lấn của tổn thương trên khuôn mặt thường rất chậm và thường trước khi sự phát triển xâm lấn xảy ra, bệnh nhân đã tử vong do các nguyên nhân khác.
(2) Khối u ác tính lan rộng bề ngoài tại chỗ: còn được gọi là khối u ác tính tại chỗ giống Paget. Bệnh này là u hắc tố ác tính thường gặp nhất ở người da trắng, chiếm khoảng 70%, thường gặp ở người trung niên và có thể gặp ở bất kỳ vùng da nào, nhưng hay gặp ở những vùng không tiếp xúc, đặc biệt hay gặp ở lưng trên và cẳng chân. Tổn thương nhỏ hơn nevus tàn nhang ác tính, đường kính hiếm khi vượt quá 2,5cm và thường bị chẩn đoán nhầm là nevus tế bào. Nó thường hơi nhô lên rõ ràng, có hình dạng không đều và các cạnh thường cong hoặc lởm chởm và một số bộ phận bị cong. Nó có đặc điểm là màu sắc thay đổi và không nhất quán, có thể là nâu vàng, nâu, đỏ nhạt, thậm chí xanh lam hoặc đen , Và trộn với màu trắng nhạt. Khi phát triển xâm lấn, tốc độ nhanh hơn rất nhiều so với các nốt tàn nhang ác tính. Thâm nhiễm, nốt, loét hoặc xuất huyết thường xuất hiện trong vòng 1 đến 2 năm, tức là nó phát triển thành phát triển xâm lấn vào lớp hạ bì và tiên lượng xấu.
(3) U hắc tố dạng tàn nhang tại chỗ: U hắc tố da dạng tàn nhang tại chỗ (u hắc tố da dạng đốm tại chỗ) phổ biến hơn ở người da đen và người da vàng, và nó cũng phổ biến hơn trong các báo cáo trong nước. Tỷ lệ mắc bệnh có thể liên quan đến chấn thương. Nó thường xuất hiện ở lòng bàn tay và lòng bàn chân, giường móng tay và những vùng không có lông quanh móng tay, đặc biệt là bàn chân và lòng bàn chân. Khối u này có thời gian phát triển ngắn tại chỗ và sự phát triển xâm lấn diễn ra nhanh chóng. Tổn thương da ban đầu là những đốm tăng sắc tố có các sắc độ khác nhau với các cạnh không đều và không rõ ràng. Nếu tổn thương nằm trong nền móng, các vệt sắc tố dọc có thể xuất hiện trên móng và nền móng.
2. U hắc tố ác tính xâm lấn
(1) U hắc tố ác tính dạng nốt (u ác tính dạng nốt): Có thể xảy ra ở bất kỳ bộ phận nào của cơ thể, nhưng phổ biến nhất là ở lòng bàn chân. Nó bắt đầu là một đốm nổi lên, với các nốt sẫm màu, xanh đen hoặc xám, đôi khi màu hồng, với các u hắc tố màu nâu rải rác xung quanh. Nó sẽ to lên nhanh chóng trong tương lai, và có thể bị loét, hoặc phồng lên như cỏ hoặc súp lơ (Hình 1). Loại u ác tính này tiến triển nhanh và thường không có thời kỳ phát triển bức xạ mà trực tiếp bước vào thời kỳ phát triển theo chiều dọc. Tỷ lệ sống sót sau 5 năm là 50% đến 60%.
(2) Sự biến đổi ác tính của tế bào nốt ruồi: Hiện nay, chưa có sự thống nhất về sự biến đổi ác tính của tế bào nốt ruồi, nhưng chắc chắn rằng u ác tính ác tính có thể xảy ra ở tế bào nốt ruồi bẩm sinh và nevi loạn sản. Theo thống kê trong nước, khoảng một nửa các khối u ác tính xảy ra trên cơ sở nevus. Nói chung, các dấu hiệu của sự chuyển dạng ác tính của nevus là: nevus đột ngột to ra, phồng lên, tạo sắc tố sâu hơn, đóng vảy trên bề mặt , dễ bị chảy máu, và có cảm giác ngứa hoặc đau . Hầu hết các thay đổi ác tính có nguồn gốc từ nevi tiếp hợp hoặc nevi hợp chất, đôi khi là nevi trong da.
(3) U hắc tố đậu lăng ác tính: Ung thư tế bào hắc tố đậu lăng ác tính (lentigo maligna melanoma) phát sinh từ sự xâm nhập và phát triển của u hắc tố đậu lăng ác tính nên thường gặp ở người cao tuổi và chủ yếu xuất hiện ở những bộ phận lộ ra ngoài cơ thể. Đặc biệt là mặt, nơi chiếm khoảng 50% các khối u ác tính ở đầu và cổ. Vết bệnh nói chung có hình tròn, đường kính thường từ 3 đến 6 cm hoặc lớn hơn, có đường viền không đều và hình dạng phẳng. Màu sắc có thể từ nâu nhạt đến đen, hoặc các vết bệnh màu đen với các vùng màu xám hoặc xanh nhạt. Khi bệnh tiến triển, các nốt đen đơn lẻ hoặc nhiều nốt đen xuất hiện ở tổn thương (Hình 2). Loại u ác tính này phát triển một cách rạng rỡ ngay từ đầu, và cuối cùng bước vào giai đoạn phát triển theo chiều dọc, và một số không bước vào giai đoạn phát triển theo chiều dọc. Do đó, di căn xảy ra muộn hơn, và hầu hết các di căn có xu hướng là các hạch bạch huyết tại chỗ. Tỷ lệ sống 5 năm có thể đạt 80% đến 90%.
(4) U hắc tố lan rộng bề ngoài: U hắc tố lan rộng bề ngoài (u ác tính lan rộng bề ngoài) phát triển từ u ác tính tại chỗ giống Paget. Tại thời điểm này, nó dựa trên bản vá hơi nâng ban đầu. Có thâm nhiễm cục bộ, nốt, loét và chảy máu (Hình 3). Loại u ác tính này phát triển nhanh hơn loại tàn nhang, sau một thời gian phóng xạ sẽ chuyển sang giai đoạn phát triển dọc. Tỷ lệ sống sót sau 5 năm của nó là khoảng 70%.
(5) Các loại u ác tính đặc biệt: u hắc tố dạng
nevoid giống tàn nhang: tỷ lệ mắc bệnh có thể liên quan đến chấn thương. Đặc điểm của bệnh là bệnh xuất hiện ở lòng bàn tay, gốc cây, luống móng và những vùng không có lông quanh luống móng, đặc biệt là ở chân và kẽ móng. Về mặt lâm sàng, nó tương tự như u hắc tố đậu lăng, nhưng nó mạnh hơn. Người da đen và người Phương Đông phổ biến hơn. Biểu hiện ban đầu là các đốm sắc tố có các sắc độ khác nhau, có rìa không đều và ranh giới không rõ ràng. Nếu tổn thương nằm ở móng vuốt và giường móng, nó xuất hiện như một dải sắc tố dọc (Hình 4).
② Ung thư hắc tố không sắc tố (non-pigmented melanoma): tương đối hiếm, chiếm khoảng 1,8% trong số 2881 trường hợp ung thư hắc tố được báo cáo bởi Giuliano và cộng sự (1982). Tổn thương thường là nốt sần, thiếu sắc tố, chẩn đoán thường chậm, tiên lượng xấu. Màu da bình thường đầu tiên nổi mụnHoặc các nốt, sau này to lên thành hình nấm hoặc hình súp lơ, giống như ung thư biểu mô tế bào vảy. Bệnh này phổ biến hơn ở phụ nữ và phát triển nhanh chóng. Khoảng 2/3 trong số đó có thể bị di căn. Khối u nguyên phát thường không được nhìn thấy sau khi di căn.
③ nevi xanh ác tính (u xanh ác tính): thậm chí còn hiếm hơn. Nó được hình thành do sự biến đổi ác tính của các tế bào nốt ruồi xanh. Thường thấy ở mông phụ nữ. Đặc điểm dễ nhận thấy là ngay cả khi đã di căn hạch thì bệnh nhân vẫn có thể sống được nhiều năm.
④ U hắc tố ác tính ở nevus có lông khổng lồ (u ác tính ác tính ở nevus có lông khổng lồ): 30% đến 40% các u ác tính ở trẻ em bắt nguồn từ nevus có lông khổng lồ. Nó được biểu hiện bằng sự xuất hiện của nốt ruồi và vết loét ở nốt ruồi lông khổng lồ, màu sắc thay đổi. Do đó, nevi lông khổng lồ bẩm sinh cần được quan sát chặt chẽ hoặc loại bỏ phòng ngừa.
⑤ U hắc tố tăng sinh dạng sợi (u ác tính tăng sinh dạng sợi): Thường xuất hiện ở đầu và cổ và mọc như nốt sần, khoảng 2/3 trường hợp không có sắc tố. Đặc điểm của nó là một số lượng nhỏ tế bào u ác tính nằm trong một số lượng lớn các mô sợi, tiên lượng xấu.
⑥ U hắc tố nguyên phát không rõ nguyên nhân: Đây là loại u ác tính không thể tìm thấy tổn thương nguyên phát, và u hắc tố chỉ có ở các hạch bạch huyết khu vực hoặc các cơ quan khác. Tiên lượng không khác biệt đáng kể so với những người có khối u nguyên phát rõ ràng và di căn hạch vùng.
1. Điểm chẩn đoán Trên lâm sàng, theo cách phân loại trên, chú ý quan sát kỹ diễn biến của tổn thương da, đặc biệt chú ý các dấu hiệu biến đổi ác tính của tế bào nốt ruồi: ① Nốt ruồi đột ngột to ra, phình to. ② Sắc tố đậm dần và tỏa sáng, và khu vực xung quanh có màu đỏ. ③Scabby trên bề mặt. ④Dễ chảy máu. ⑤ Xảy ra sự cố. ⑥ Sưng hạch bạch huyết gần đó. ⑦Có những hư hỏng giống như vệ tinh xung quanh. ⑧ Ngứa hoặc đau. Đôi khi việc chẩn đoán phân biệt giữa u hắc tố ác tính và u ác tính liên kết hoặc nevus phức hợp là rất khó. Các nguyên tắc sau đây cần được tuân thủ trong chẩn đoán, đó là ưu tiên chẩn đoán là “chẩn đoán quá mức” hơn là “chẩn đoán thiếu”. Đối với những tổn thương da nghi ngờ cao là u hắc tố ác tính, hiện nay nên cắt bỏ toàn bộ tổn thương nhỏ (chú ý tính nguyên vẹn của tổn thương da) để sinh thiết, đồng thời phấn đấu loại bỏ hết tổn thương lớn và ghép da. Những người có điều kiện có thể chẩn đoán nhanh mặt cắt đông lạnh, xác định phạm vi cắt bỏ theo mức độ xâm lấn của tổn thương da, điều trị kịp thời. Vẫn chưa có bằng chứng. Sinh thiết có thể gây ra sự cấy ghép và di căn của khối u .
2. Chẩn đoán dựa trên chẩn đoán mô học, chú ý đến những thay đổi cấu trúc và tính bất thường của tế bào. Các điều kiện là: ① Sự bất sản hoặc không sản sinh của tế bào khối u. Chủ yếu là nhân được mở rộng và nhuộm màu sâu, và hình thái tế bào khác nhau; ② Hoạt động tiếp giáp: sự tăng sinh không điển hình của các tế bào ở phần tiếp giáp của hạ bì và biểu bì, tế bào phân kỳ và không làm tổ, hoặc làm tổ và hợp nhất tổ, lớp tế bào đáy giữa các quá trình biểu bì, Sự tăng sinh liên tục của các tế bào hắc tố không điển hình; ③ Các khối u không điển hình xuyên thủng màng đáy và đi vào lớp hạ bì; ④ Ngoại trừ Spitz nevi, tất cả các tế bào nevi tế bào nev đều không có phân bào ở lớp bì. Nếu có, đó thường là dấu hiệu của bệnh ác tính; ⑤ Tế bào khối u Trải rộng trên toàn bộ lớp biểu bì; ⑥ các tế bào chưa trưởng thành, tức là, không có sự co rút dần dần và kéo dài của các tế bào khối u từ lớp bề mặt đến lớp sâu của hạ bì; ⑦ Phản ứng kẽ, ở lớp sâu của nevus trong da, các sợi mạng dày đặc hơn có thể được nhìn thấy xung quanh một rải rác tế bào nevus, và STD ác giữa khối phản ứng trở nên nhẹ hơn; ⑧ tăng hình thành hắc tố; ⑨ thâm nhiễm viêm da dải; ⑩ hình thành vết loét trên bề mặt. Trong số 10 điều kiện chẩn đoán ở trên, 5 điều kiện đầu tiên quan trọng hơn và 5 điều kiện cuối cùng là điều kiện tham chiếu. Chẩn đoán hóa mô miễn dịch: CẤU TẠO: Trong u ác tính, phần lớn nhân tế bào u có thể thấy nhiều chấm đen rõ, nhuộm bạc dương tính, là chỉ số phụ để phân biệt u ác tính lành tính.
Protein S-100: Nó hầu hết dương tính với nevi tế bào nevus và u ác tính có nguồn gốc từ tế bào nevus. Nó cũng có thể gặp trong các khối u vỏ bọc dây thần kinh ngoại vi, u màng đệm, u xương và u nội tạng.
Kháng thể đơn dòng đối với u hắc tố ác tính: HMB-45 hiện là hữu ích nhất, với tỷ lệ dương tính cao, nhưng nó cũng phản ứng với tế bào nevus ở phần tiếp giáp của biểu bì thực sự, vì vậy nó không thể được sử dụng để phân biệt u hắc tố nông với nevi kết nối.
NSE: Nó có khả năng nhuộm màu đặc hiệu rõ ràng cho các tế bào thần kinh não và mô thần kinh ngoại vi của da. Đây là một protein đánh dấu tốt cho các khối u ác tính không phải hắc tố.
3. Di căn và tiên lượng Di căn của u hắc tố ác tính rất phổ biến: thường di căn theo đường bạch huyết trước, di căn theo đường máu xuất hiện muộn nhưng rất rộng, thường gặp nhất là phổi, não, tiêu hóa và da. Khoảng 2% đến 6% trường hợp di căn không tìm thấy tổn thương da nguyên phát, và tổn thương da nguyên phát có thể đã giảm bớt hoặc tương đối ẩn. Người ta suy đoán rằng tiên lượng của khối u ác tính ác tính phải dựa trên một phân tích toàn diện của nhiều yếu tố. Các yếu tố lâm sàng ảnh hưởng đến tiên lượng bệnh là: vị trí của bệnh, khối u nằm ở phần lông của chi tốt hơn thân hoặc ở đầu; giới tính, nữ hơn nam; các yếu tố khác bao gồm tuổi, kích thước tổn thương, có hay không loét. Các yếu tố ảnh hưởng về mô học bao gồm: loại u, tiên lượng xấu của u ác tính dạng nốt; độ sâu xâm lấn, độ xâm lấn càng sâu thì tiên lượng càng xấu; càng hở nhiều thì tiên lượng càng xấu; và các mạch máu hoặc mạch bạch huyết khác có bị ảnh hưởng không Sự xâm lấn và số lượng sắc tố trong tế bào khối u có thể ảnh hưởng đến tiên lượng. The Và thâm nhiễm viêm ở đáy khối u được coi là yếu tố tiên lượng tốt.
Độ sâu của sự xâm lấn của khối u liên quan chặt chẽ đến tiên lượng của bệnh nhân, năm 1992, sau khi kết hợp phương pháp phân loại của Clark và thuật toán đo lường của Breslow, Liên đoàn khối u Hoa Kỳ (AJC) đã đề xuất phương pháp phân loại TNM chung quốc tế với các điều kiện phân loại được trình bày trong Bảng 1.
Các hạng mục kiểm tra: xuyên thấu màng cứng, kiểm tra CT
Những xét nghiệm nào cần được thực hiện đối với u hắc tố ác tính?
1. Kiểm tra mô bệnh học cho thấy sự tăng sinh bất thường của tế bào hắc tố và tổ tế bào ở thượng bì hoặc ở ranh giới thượng bì – hạ bì. Hạt nhân thường là “mắt chim” tăng bạch cầu ái toan. Trong ung thư hắc tố tích cực, tế bào hắc tố có thể được nhìn thấy trong lớp hạ bì hoặc mô dưới da.
Đối với u hắc tố điển hình, việc kiểm tra bệnh lý tổng quát trên các mặt cắt nhuộm HE có thể xác định chẩn đoán. Tuy nhiên, các u ác tính không điển hình, chẳng hạn như u sắc tố không sắc, thường cần được bổ sung một số kỹ thuật đặc biệt (như xét nghiệm hóa mô miễn dịch S-100 và HMB-45) để giúp chẩn đoán.
(1) Tàn nhang ác tính: Ở giai đoạn đầu bệnh lý chỉ thấy lớp biểu bì mỏng đi hoặc không thay đổi, sắc tố lớp đáy được đào sâu hơn, nhưng sắc tố ở một số vùng có thể kéo dài đến lớp trên của thượng bì và thậm chí đến lớp sừng. Mật độ tế bào hắc tố ở lớp đáy tăng lên và sắp xếp không đều. Lớp hạ bì trên có thể có một vài tế bào hắc tố và thâm nhiễm viêm nhẹ. Ở những tổn thương trưởng thành hơn, mật độ tế bào hắc tố ở lớp đáy của biểu bì dẹt tăng lên đáng kể. Nhiều tế bào hắc tố được sắp xếp ngẫu nhiên dọc theo đường giao nhau của biểu bì và hạ bì, tế bào mảnh và hình trục, nhân dị hình rõ rệt, một số nhỏ lại, một số lớn hơn nhiều so với bình thường. Ngoài sự thoái hóa năng lượng mặt trời của mô liên kết, lớp trên hạ bì thường có hiện tượng thâm nhiễm viêm giống dải rõ ràng, có thể đến bên dưới lớp biểu bì bình thường xung quanh, nơi chứa một số lượng lớn tế bào hắc tố.
(2) U hắc tố lan tỏa bề ngoài tại chỗ : phì đại tế bào biểu bì mô bệnh học. Có các tế bào hắc tố khá đồng đều và tròn nằm rải rác khắp lớp biểu bì. Các tế bào khối u chủ yếu nằm ở phần dưới của biểu bì, tập hợp thành tổ giống như tế bào paget, trong khi các tế bào khối u ở phần trên của biểu bì nằm rải rác riêng lẻ, có nhân không điển hình, màu đậm, giàu tế bào chất, chứa nhiều hạt melanin và hầu như không có nhánh. Như sự lồi lõm. Có sự xâm nhập của các tế bào hắc tố và tế bào viêm ở lớp hạ bì, và phạm vi xâm nhập có thể vượt quá tổn thương và đến lớp biểu bì bình thường xung quanh.
(3) u hắc tố da tế bào gốc tại chỗ: tổn thương sớm biểu bì bệnh lý, tế bào hắc tố ở lớp cơ sở và tăng hắc tố, không chỉ các tế bào hắc tố khu trú. Thông thường, rất dễ nghĩ rằng một bệnh STD tốtthay đổi. Trong tương lai, các tế bào khối u đôi khi có dạng hình thoi và xuất hiện ở lớp biểu bì trên, nhưng trong hầu hết các trường hợp, có thể thấy cả tế bào Paget hình thoi và hình tròn, và đôi khi dạng sau là trội. Melanin tăng lên đáng kể, do đó các tế bào hắc tố xuất hiện ở lớp bề mặt của hạ bì, và các hạt melanin lớn tập trung ở lớp sừng.
(4) U hắc tố tàn nhang ác tính: Giai đoạn đầu về mô bệnh học vẫn có đặc điểm của tàn nhang ác tính. Melanin trong tế bào đáy của biểu bì tăng lên khi thực hiện các tổn thương da sẫm màu, và có thể thấy các tế bào hắc tố hình thoi có hình dạng kỳ lạ ở toàn bộ lớp đáy, và các nhân có hiện tượng mất tế bào đáng kể. Khi lấy vật liệu từ các tổn thương da nhợt nhạt, hầu hết các tế bào hắc tố lớn và bất thường có thể được nhìn thấy ở lớp đáy. Trong một số trường hợp nghiêm trọng, các tế bào bất thường này đã gần như thay thế hoàn toàn các tế bào đáy, và một số tế bào khối u đã tập hợp lại thành từng đám và xâm lấn vào lớp hạ bì. Các tế bào khối u ở lớp hạ bì có dạng hình thoi, tập hợp lại với nhau và chứa không nhiều hắc tố, trong khi các đại thực bào xung quanh chứa nhiều hắc tố. Tế bào khối u thường xâm lấn vào vỏ rễ ngoài của nang lông và có giá trị chẩn đoán. Cơ bản thường bề mặt sợi collagen ở lớp bì trở thành, khối u có thể nhìn thấy thâm nhiễm viêm xung quanh dải.
(5) U hắc tố lan rộng bề ngoài: Về mô bệnh học, các tế bào hắc tố dạng tế bào Paget vẫn nằm rải rác trong biểu bì khi sự phát triển xâm lấn không rõ ràng, nhưng các tế bào trên cũng được nhìn thấy trong nhú bì, chứng tỏ nó đã vỡ ra khỏi vị trí ban đầu. Khi sự phát triển xâm lấn xảy ra, các nốt tế bào khối u xuất hiện ở lớp hạ bì . Tế bào khối u là loại tế bào biểu mô, loại tế bào hình thoi, giống tế bào nevus hoặc hỗn hợp. Nếu các tế bào biểu mô chiếm ưu thế, chúng có thể tạo thành cấu trúc acinar được bao quanh bởi các sợi collagen mỏng. Thâm nhiễm viêm có dải có thể được nhìn thấy ở lớp hạ bì tiếp giáp với tổn thương khối u.
(6) Ung thư tế bào hắc tố da đậu: Đặc điểm chính của tổn thương mô bệnh học sớm là các tế bào hắc tố không điển hình di chuyển lên trên theo kiểu u hắc tố đậu lăng ác tính, nhưng các sợi collagen ở lớp hạ bì bên dưới không có biến đổi nhẹ. Hầu hết các tế bào u ác tính không điển hình tập trung ở lớp đáy trở lên, nhưng một số vùng nhỏ cho thấy những thay đổi tương tự như u ác tính lan rộng bề ngoài. Sau đó, nó phát triển mạnh mẽ vào lớp hạ bì và di chuyển nhanh chóng.
(7) U hắc tố dạng nốt: Các tế bào u mô bệnh học xâm lấn vào lớp hạ bì và có các nốt tế bào khối u, nhưng không có tổn thương ở lớp biểu bì bên cạnh và có thể thấy một vài tổn thương nội bì bên cạnh khối u, nhưng nhìn chung không quá 3 quá trình biểu bì.
(8) Sự biến đổi ác tính của tế bào nốt ruồi: Sự biến đổi ác tính về mô bệnh học của nốt ruồi thường xảy ra đầu tiên ở phần tiếp giáp của lớp hạ bì và biểu bì. Các tế bào nốt ruồi tăng sinh bất thường và các tổ tế bào nevus mở rộng và hợp nhất với nhau. Thường có sự tăng sinh tế bào hắc tố không điển hình giữa các tổ tế bào thần kinh. Các tế bào hắc tố không điển hình không chỉ mở rộng ở lớp biểu bì mà còn phát triển mạnh vào lớp hạ bì. Sự trưởng thành không xuất hiện ở lớp bì, và nguyên phân thường có. Đôi khi, sự biến đổi ác tính của các tế bào nốt ruồi cũng có thể bắt đầu ở lớp hạ bì sâu, nhưng vẫn có thể nhìn thấy các tế bào nốt ruồi còn sót lại ở các bộ phận khác.
(9) Mô bệnh học ung thư tế bào hắc tố nam amelanotic (amelanotic malignan melanoma): không thấy rõ sắc tố melanin ở các đoạn nhuộm HE, nhưng nhiều đoạn hơn hoặc nhuộm bạc vẫn có thể tìm thấy một vài tế bào chứa hắc tố. Chẳng hạn như kính hiển vi điện tử hoặc phản ứng dopa với mô tươi có thể xác nhận sự hiện diện của melanin. Do đó, u hắc tố ác tính amelanotic không phải là không có hắc tố, nhưng không thể nhìn thấy nó khi nhuộm thường quy.
2. Kiểm tra nước tiểu Khi có một lượng lớn melanogen và các chất chuyển hóa của nó trong nước tiểu sẽ giúp ích cho việc chẩn đoán u ác tính.
Chụp ảnh X-quang, siêu âm B, CT, MRI và quét hạt nhân phóng xạ có thể giúp xác định xem khối u ác tính có di căn đến phổi, gan, thận, não và các cơ quan nội tạng khác hay không.

Những bệnh nào dễ nhầm với u ác tính ác tính?
Cần lưu ý khối u ác tính và nevi , sắc tố ung thư biểu mô tế bào đáy , sắc tố tăng tiết bã nhờn dày sừng, dermatofibroma hoặc cứng của hemagioma (xơ hemagioma) và nhận dạng khác. U hắc tố dưới niêm mạc phải được phân biệt với tụ máu dưới niêm mạc cũ.
1. U hắc tố tại chỗ lan tỏa bề ngoài
(1) Tế bào nevi kết nối: tế bào nevus không kéo dài đến biểu bì trên, nhân không điển hình, đường viền bên rõ ràng và không có thâm nhiễm tế bào viêm rõ ràng ở thượng bì.
(3) Ung thư biểu mô dạng chàm ngoài cơ thể : Tế bào Paget chủ yếu nằm rải rác riêng lẻ, và biểu mô phần phụ thường có liên quan. Các tế bào khối u chứa mucopolysaccharid có tính axit, vì vậy tế bào chất hơi ưa bazơ, và không bào phổ biến, và chúng nhuộm màu dương tính với kháng nguyên carcinoembryonic.
(3) Bệnh Bowen: Bệnh dày sừng thường gặp ở lớp mầm, và lớp đáy thường còn nguyên vẹn. Tế bào khối u được nhuộm dương tính với kháng thể kháng keratin và nhuộm âm tính với protein S-100.
2. U hắc tố dạng tàn nhang tại chỗ nevus tiếp giáp cây cọ – tàn nhang : Tổn thương nhỏ hơn 4mm, đối xứng và rõ. Tế bào nevus trong da chủ yếu sắp xếp thành tổ, và một số ít nằm rải rác riêng lẻ. Hình tròn hoặc hình bầu dục, chỉ một số ít có xu hướng hợp lại. Có thể có một vài đám tế bào hắc tố trong lớp sừng, nhưng nó nhỏ, ít hơn 5 tế bào và có những lắng đọng melanin rải rác. Tế bào hắc tố không có quá trình tiêu hao và nguyên phân.
Bệnh mất máu. Diễn tiến của u hắc tố ác tính dạng nốt tiến triển nhanh, thường phát triển tại chỗ hoặc di căn đến các hạch dọc theo mạch bạch huyết, sau đó di căn đến da và các cơ quan nội tạng theo đường tuần hoàn máu, gây ra bệnh hắc tố, melena và suy mòn dẫn đến tử vong.
Ngoài ra, bệnh nhân ung thư thường buồn nôn , nôn mửa , tiêu hóa kém trong quá trình điều trị hoặc bệnh tiến triển thì nên áp dụng chế độ ăn ít chất béo.
Xem thêm:
U cơ vân ở trẻ em là gì? Những thông tin mới nhất về bệnh
U đại trực tràng ở người già là gì? Một số cách điều trị hiệu quả
Cần khám sớm các tổn thương da nghi ngờ chuyển thành ác tính, đánh giá các yếu tố nguy cơ cao của chúng, đồng thời tiến hành tái khám và tự kiểm tra thường xuyên.
1. Trong sinh hoạt, cần tránh nắng tối đa, sử dụng lưới che nắng là biện pháp phòng bệnh chủ yếu quan trọng và hữu hiệu nhất, nhất là đối với nhóm nguy cơ cao.
2. Quan tâm đến việc giáo dục phổ thông và chuyên môn, tăng tỷ lệ thực hiện ba buổi sáng, tức là phát hiện sớm, chẩn đoán sớm và điều trị sớm bệnh.
3. Cạo nốt ruồi không thể ngăn ngừa ung thư: Các nốt ruồi sắc tố trên cơ thể con người có thể được điều trị bằng laser hoặc áp lạnh, những phương pháp điều trị như vậy có thể đáp ứng nhu cầu thẩm mỹ của đám đông nhưng không có tác dụng trực tiếp trong việc điều trị ung thư hắc tố ác tính . Ngược lại, chúng ta nên chú ý ít sử dụng các chất kích thích vật lý hoặc hóa học để kích thích nốt ruồi, chứ đừng nói đến việc “lạm dụng” nó với các kích thích tại chỗ như dao kéo, chườm muối, laser và đông lạnh, vì những kích thích bất lợi lâu dài và lặp đi lặp lại là nốt ruồi có sắc tố bình thường. Một trong những yếu tố quan trọng của sự thay đổi ác tính.
Các lưu ý trước khi điều trị u hắc tố ác tính
(1) Điều trị
phẫu thuật cắt bỏ là phương pháp điều trị chính cho u ác tính. Hóa trị, xạ trị và liệu pháp miễn dịch chỉ được sử dụng như một biện pháp hỗ trợ cho phẫu thuật hoặc điều trị giảm nhẹ cho bệnh nhân giai đoạn nặng không thể phẫu thuật. Chẩn đoán sớm và điều trị kịp thời, hợp lý khối u ác tính ác tính vẫn là một chủ đề nghiên cứu quan trọng. Cắt bỏ cục bộ sớm vẫn là cách tốt nhất để chiến đấu để chữa khỏi. Hóa trị liệu chỉ phù hợp với những bệnh nhân giai đoạn cuối và liệu pháp miễn dịch vẫn đang trong giai đoạn thử nghiệm.
1. Phẫu thuật điều trị khối u tại chỗ , cắt bỏ hoàn toàn là lựa chọn tốt nhất duy nhất. Nên cắt bỏ vùng da bình thường lề 0,5 ~ 1cm đối với tổn thương da <1cm; đối với tổn thương da <2 0mm = “” 1 = “” 0cm = “”> 2cm, nên cắt bỏ khoảng 3cm. Về phạm vi cắt bỏ vẫn còn tranh cãi, cần xác định bệnh nhân theo từng cá thể và cơ địa cụ thể, đặc biệt xét nghiệm mô sinh thiết nhanh để xác định xem có sót tế bào xung quanh hay không, và tiếp tục xác định phạm vi cắt bỏ. Các khối u ác tính dạng nốt được loại bỏ lên đến màng đệm và khối u ác tính vùng da. Đôi khi phải cắt cụt chi. Việc cắt bỏ một diện tích lớn thường phải ghép da. Ngoài ra, việc cắt bỏ các khối u di căn như phổi, đường tiêu hóa, não,… có thể làm giảm bớt các triệu chứng tại chỗ.
Điều trị phẫu thuật bao gồm ba khía cạnh: cắt bỏ khối u nguyên phát, điều trị hạch bạch huyết khu vực và sửa chữa vết thương. Phạm vi của việc cắt bỏ khối u nguyên phát là loại bỏ khối u nguyên phát và da, mô dưới da và cân mạc sâu trong vòng 5 cm tính từ khu vực xung quanh; đối với u ác tính của đoạn ngón tay hoặc ngón chân dưới hoặc xa, ngón tay hoặc ngón chân. Ngón tay hoặc khớp cổ chân bị cắt đứt. Đối với u ác tính của khớp ngón tay hoặc ngón chân gần, khớp cổ tay hoặc khớp xương cổ tay của ngón tay hoặc ngón chân bị ảnh hưởng sẽ bị cắt đứt.
Đã có một tập hợp các di căn hạch vùng trong thực hành lâm sàng, Bóc tách bạch huyết điều trị (TLND) nên được thực hiện cùng một lúc hoặc 2 đến 3 tuần sau khi cắt bỏ khối u nguyên phát. Các nghiên cứu đã chỉ ra rằng tỷ lệ sống sót sau 5 năm của những người phẫu thuật bóc tách hạch bạch huyết trong giai đoạn này là 16,4%, cao hơn đáng kể so với những người không phẫu thuật (0,0%). Đối với các khối u ác tính ở đầu và cổ, đặc biệt là u ác tính trên trán, má và tai, ngoài việc bóc tách hạch cổ tiêu chuẩn, cần cắt bỏ thùy bề ngoài của tuyến mang tai. Đối với u ác tính ở cổ và sau da đầu, các tổn thương nên được loại bỏ cùng với các hạch bạch huyết sau cổ, và tiến hành bóc tách hạch cổ tiêu chuẩn.
Đối với u ác tính ở chi trên, nên tiến hành bóc tách hạch bạch huyết ở nách bao gồm cả cắt bỏ toàn bộ cơ nhỏ bên ngực. Đối với u ác tính ở chi dưới, cần tiến hành bóc tách hạch bẹn-bẹn bao gồm hạch đùi, hạch bẹn nông, hạch chậu sâu và hạch bịt.
Đối với u ác tính xuất hiện ở thân, một số tác giả chủ trương rằng tổn thương và hạch vùng có thể được cắt bỏ một mảnh để ngăn chặn “đường di căn” từ khối u nguyên phát đến các hạch vùng.
Đối với các hạch bạch huyết đa vùng và / hoặc di căn xa, người ta thường tin rằng việc thực hiện bóc tách hạch bạch huyết tại thời điểm này sẽ không cải thiện đáng kể tỷ lệ sống sót sau 5 năm. Tuy nhiên, vẫn có tác giả cho rằng điều trị phẫu thuật bao gồm bóc tách hạch bạch huyết vùng cũng có thể được thực hiện nếu tình trạng bệnh nhân cho phép, có thể giảm gánh nặng khối u, tăng cường tác dụng của hóa trị, xạ trị và liệu pháp miễn dịch, và giảm các triệu chứng.
Không có dấu hiệu lâm sàng của di căn hạch vùng, nên thực hiện bóc tách hạch chọn lọc (ELND) hay bóc tách bạch huyết dự phòng (LPNI), các ý kiến vẫn chưa được thống nhất. Có những người ủng hộ và có những người phản đối, nhưng nhiều tác giả tin rằng nó nên được xác định bằng cách xem xét toàn diện nhiều yếu tố. Theo thông tin do các tác giả này cung cấp, tiêu chuẩn này có thể được tóm tắt là: nếu độ dày của tổn thương dưới 0,75mm thì không cần phẫu thuật bóc tách hạch dự phòng; nếu độ dày từ 0,76 đến 1,50mm thì phải dựa trên tuổi, giới tính và khối u của bệnh nhân. Vị trí, các chỉ số bệnh lý khác nhau có ý nghĩa tham khảo tiên lượng và mức độ khuyết tật có thể gây ra bởi phẫu thuật bóc tách bạch huyết, thực hiện bóc tách hạch bạch huyết phòng ngừa có chọn lọc; đối với những người có độ dày từ 1,51mm trở lên, ngoại trừ người cao tuổi và các chống chỉ định phẫu thuật khác Ngoại trừ trường hợp khối u nguyên phát nằm ở đường giữa của cơ thể và khó xác định khả năng di căn hạch bạch huyết, nên thường quy phẫu thuật bóc tách hạch bạch huyết phòng ngừa. Vì phạm vi cắt bỏ khối u nguyên phát có xu hướng bảo tồn, nên sau khi loại bỏ các khối u ác tính nhỏ, vết thương có thể được sửa chữa bằng cách tách các mép và khâu trực tiếp. Nếu khối u ác tính lớn mà vết thương không thể trực tiếp khâu và sửa chữa thì nên dùng phương pháp ghép da để băng kín vết thương, giúp tìm tái phát tại chỗ kịp thời. Ở một số bộ phận đặc biệt, chẳng hạn như vùng mặt và vùng chịu trọng lượng cơ thể, các vạt da có thể được sử dụng cho các nhu cầu thẩm mỹ và chức năng. Sau khi loại bỏ các mô bị bệnh, vết thương cũng có thể được phục hồi bằng các vạt da đối với những người bị lõm một phần. Cần lưu ý vạt da dày hơn, tái phát tại chỗ khó phát hiện nên bạn cần lưu ý khi lựa chọn.
2. Cắt bỏ hạch chọn lọc (ELND) Việc cắt bỏ hạch ở vùng dẫn lưu khối u có thể cắt đứt đường di căn của khối u, nhưng mặt khác, có nhiều cách để khối u di căn, và việc cắt bỏ quá nhiều hạch cũng có thể làm giảm miễn dịch tại chỗ và gây Nhiều biến chứng. Nếu sờ thấy hạch ở vùng dẫn lưu tại thời điểm chẩn đoán thì 70% -85% bệnh nhân đã có di căn xa. Tỷ lệ sống sót là cực kỳ thấp khi độ sâu tổn thương da dưới 1mm elnd = “”> 4mm, và ELND ít có ý nghĩa. Tuy nhiên, việc có nên thực hiện chương trình ELND hay không khi độ sâu tổn thương da từ 1 đến 4 mm vẫn còn gây tranh cãi. Hiện tại, một loại thuốc nhuộm đặc biệt hoặc chất đánh dấu phóng xạ được tiêm trong quá trình phẫu thuật cắt khối u để xác định xem có tế bào hắc tố trong các hạch bạch huyết đã tiêu gần đây hay không. Nếu không có tế bào hắc tố nào thì không cần phẫu thuật nữa. Nếu có thì phải cắt bỏ các hạch bạch huyết còn lại.
3. Hóa trị thích hợp cho bệnh nhân giai đoạn cuối, có di căn và có thể làm giảm các triệu chứng, nhưng hiệu quả lâu dài không khả quan. ① Loại thuốc hóa trị liệu hiệu quả nhất là dacarbazine (dacarbazine DTIC), có thể đạt tỷ lệ thuyên giảm 20% và tỷ lệ hiệu quả của các loại thuốc nitrosourea (BCNU) khác là 10% đến 20%. Temozolomide (temozolamide) là một loại thuốc chống khối u mới, cũng có tác dụng tương đối khả quan, với tỷ lệ hiệu quả là 21%, đặc biệt đối với bệnh nhân di căn hệ thống trung ương. ② Hóa trị kết hợp thường sử dụng cisplatin, dacarbazine (DTIC), carmustine (BCNU), tamoxifen, vincristine, actinomycin D, cyclophosphamide, methotrexate, fluorouracil (5 -Fu) và các phương pháp hóa trị kết hợp khác, nguyên tắc của hóa trị là điều trị ngắt quãng dài ngày.
4. Liệu pháp miễn dịch để kích hoạt các tế bào lympho của tế bào tiêu diệt như tiêm IL-2, hoặc liệu pháp miễn dịch gen cụ thể, đang được nghiên cứu và quan sát thêm, và có triển vọng ứng dụng nhất định. Theo báo cáo, interferon α-2b liều cao có thể làm tăng tỷ lệ sống sót khi tiêu chảy với tổn thương da lớn hơn 4mm lên 37% (trước đây là 26%), và kéo dài thời gian sống thêm 1 năm. Tiêm interferon α-2b dưới da liều lượng thấp trong thời gian dài có thể làm giảm sự di căn của các tổn thương da lớn hơn 1,5 cm và kéo dài thời gian sống thêm. Việc áp dụng kết hợp interferon và hóa trị liệu có thể kéo dài thời gian thuyên giảm, và hóa trị kết hợp interferon (INF-α) và aldesleukin (IL-2) có thể làm cho tổng tỷ lệ hiệu quả đạt được là 57%. Tuy nhiên, những tác động lâu dài của liệu pháp miễn dịch vẫn cần được nghiên cứu thêm.
Ngoại trừ interferon (INF-α) và aldesleukin (IL-2). Ví dụ, các kháng thể đơn dòng chống lại GD2 và GD3 có thể tạo ra phản ứng miễn dịch của cơ thể bằng cách nhận biết các kháng nguyên liên quan đến melanin để đóng vai trò điều trị. Thuốc chủng ngừa ung thư hắc tố cũng kích hoạt phản ứng miễn dịch cụ thể bằng cách kích thích các kháng nguyên liên quan đến hắc tố, và BCG phụ trợ có thể làm tăng tổng tỷ lệ hiệu quả của nó. Tăng cường biểu hiện kháng nguyên thông qua chuyển gen cũng là hướng nghiên cứu của liệu pháp hiện nay. Ngoài ra, vắc-xin được sản xuất bằng tế bào đuôi gai có thể kích thích khả năng miễn dịch chống khối u của vật chủ. Các phương pháp điều trị mới trên đang được nghiên cứu và có thể được sử dụng trên lâm sàng trong tương lai gần.
5. Xạ trị có giá trị đáng kể trong việc giảm các triệu chứng chèn ép do di căn phủ tạng ở bệnh nhân giai đoạn IV. Xạ trị kết hợp với corticosteroid cũng có hiệu quả đối với các trường hợp di căn vào hệ thần kinh trung ương. Các cơn đau do di căn xương có tác dụng thuyên giảm rõ rệt sau khi xạ trị.
6. Vật Lý Trị Liệu nên được sử dụng cho những bệnh nhân không thích hợp cho phẫu thuật hoặc đầu hời hợt và tàn nhang -like nevus loại. Các khối u có thể được gỡ bỏ bằng laser carbon dioxide và đông lạnh nitơ lỏng. U ác tính không nhạy cảm với bức xạ, và chỉ thỉnh thoảng được sử dụng để điều trị giảm nhẹ các di căn xương, não và các di căn khác, hoặc kết hợp với các liệu pháp khác.

7. Tăng thân nhiệt kết hợp với cắt bỏ hạch bạch huyết di căn cục bộ, đề cập đến việc truyền máu ngoại sinh với hàm lượng oxy cao vào một chi, và tiêm thuốc hóa trị nồng độ cao phenylalanin trong môi trường sốt cao tại chỗ (40 ~ 41 ℃) Cải nitơ (chlorambucil). Phương pháp này được sử dụng để điều trị u ác tính vùng acral, tuy nhiên hiệu quả không hoàn toàn chắc chắn.
Tóm lại, việc điều trị ung thư di căn hiện nay vẫn chưa đạt yêu cầu, bệnh nhân từ giai đoạn I đến giai đoạn II được điều trị bằng phẫu thuật cắt bỏ triệt để hơn để khỏi bệnh. Việc điều trị phải được cá nhân hóa, có tính đến tuổi của bệnh nhân, tình trạng y tế và mong đợi của bệnh nhân và gia đình của họ.
(2) Tiên lượng Tiên lượng
của bệnh nhân giai đoạn I chủ yếu liên quan đến độ sâu của xâm lấn da:
tỷ lệ sống sót của tổn thương da tại chỗ là 100%.
Tỷ lệ tử vong trong 5 năm của tổn thương da <0,76mm là 2% đến 4%.
Tỷ lệ sống sót sau 5 năm đối với các tổn thương da từ 0,76 đến 1,49 mm là khoảng 86% đến 90%.
Tỷ lệ sống sót sau 5 năm đối với các tổn thương da từ 1,50 đến 3,99 mm là khoảng 66% đến 70%.
Tỷ lệ sống sót sau 5 năm đối với các tổn thương da có độ sâu trên 4 mm là khoảng 53% đến 55%.
Tỷ lệ sống trung bình đối với khối u tại chỗ là 80%, nếu liên quan đến các hạch bạch huyết tại chỗ, tỷ lệ sống sót là 30% đến 35%, và tỷ lệ sống sót đối với di căn xa chỉ là 10%. Sự thoái triển tự phát của các tổn thương da nguyên phát có thể xảy ra trong quá trình chuyển giao.
Hầu hết các khối u ác tính đều xuất hiện sớm tại thời điểm chẩn đoán và khoảng 85% các khối u ác tính ở giai đoạn I và II có thể chữa được. Tiên lượng tỷ lệ nghịch với giai đoạn, và chỉ 40% đến 50% bệnh nhân giai đoạn II sống sót trên 5 năm. Ít hơn 5% bệnh nhân ở giai đoạn IV sống sót trên 5 năm (Bảng 2).
Trong chế độ ăn uống, nên ăn nhiều rau quả tươi, ăn nhiều thức ăn giàu đạm; xây dựng thói quen sinh hoạt tốt, bỏ thuốc lá, hạn chế rượu bia; không ăn quá mặn, cay, không ăn quá nóng, quá lạnh, quá hạn sử dụng. Và thực phẩm hư hỏng; không ăn thực phẩm bị ô nhiễm, chẳng hạn như nước bị ô nhiễm, cây trồng, thịt gia cầm và trứng cá, thực phẩm bị mốc, v.v. Chú ý tập thể dục để nâng cao thể trạng.
Tránh ánh nắng mặt trời càng nhiều càng tốt, sử dụng màn che nắng để chống nắng và tránh kích ứng thường xuyên tại chỗ.