U tuyến núm vú ăn mòn là gì? Các nguyên nhân, triệu chứng và cách chữa bệnh
29 Tháng Một, 2021Contents Tổng quan về u tuyến núm vú ăn mòn U tuyến ăn mòn của núm vú là một...
Contents
Ung thư biểu mô tế bào thận (viết tắt là RCC) là hệ tiết niệu, khối u ác tính cao, khối u là loại phổ biến nhất, có nguồn gốc từ biểu mô ống thận gây ung thư hệ tiết niệu , còn gọi là ung thư biểu mô tuyến thận, chiếm ung thư thận. 80% ~ 90% Theo khảo sát, ung thư thận chiếm vị trí thứ hai trong các khối u hệ thống sinh dục của Trung Quốc, chỉ đứng sau khối u bàng quang , chiếm 2% đến 3% khối u ác tính ở người lớn và khoảng 20% khối u ác tính ở trẻ em. Tỷ lệ mắc bệnh của nam và nữ có sự khác biệt đáng kể, theo thống kê thì tỷ lệ nam và nữ là 2: 1. Tỷ lệ mắc ung thư thận tăng dần theo tuổi, số liệu cho thấy độ tuổi dễ mắc ung thư thận là từ 40 đến 55 tuổi. Ngoài ra, có sự khác biệt quốc tế rõ ràng về tỷ lệ mắc ung thư thận, các nước Châu Âu và Châu Mỹ cao hơn đáng kể so với các nước Châu Á. Các nước như Nhật Bản và Ấn Độ có tỷ lệ mắc bệnh thấp hơn. Tỷ lệ mắc bệnh ở thành thị cao hơn ở nông thôn.
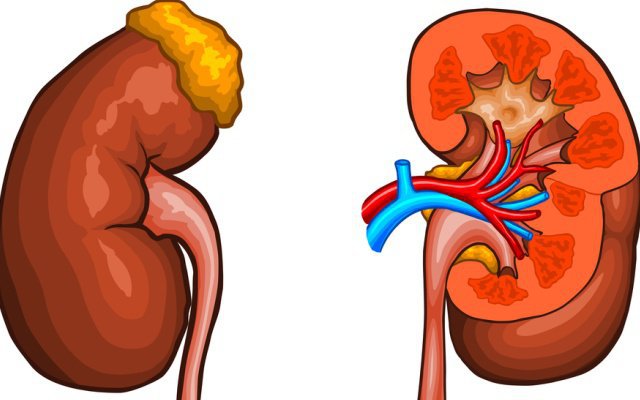

Nguyên nhân của ung thư thận vẫn chưa rõ ràng. Các nhà dịch tễ học đã tiến hành một số lượng lớn các cuộc điều tra và phát hiện ra rằng các yếu tố sau có thể liên quan đến sự khởi phát của ung thư thận: hút thuốc, béo phì, nghề nghiệp (công nhân tiếp xúc với cadmium, công nhân thép và công nhân ngành dầu mỏ, v.v.) ), tăng huyết áp , tiểu đường , truyền máu, phóng xạ, thuốc liên quan, thực phẩm, v.v. Ngoài ra, những bệnh nhân mắc bệnh thận mãn tính phải điều trị chạy thận trong thời gian dài cũng là đối tượng có nguy cơ mắc ung thư thận cao.
Các triệu chứng thường gặp: sốt nhẹ, chán ăn, gãy xương bệnh lý, tăng hoạt tính phosphatase kiềm trong huyết thanh, giảm albumin huyết tương, bất thường globulin, giảm chức năng nội tiết, chức năng tiêu hóa kém, khó tiêu, hội chứng kém hấp thu, không rõ nguyên nhân Sốt, chậm bài tiết bromosulfonephthalein
Các biểu hiện của ung thư thận có thể rất đa dạng. “ Bộ ba ” điển hình của ung thư thận là tiểu máu , đau thắt lưng và từng khối. Khi ung thư thận xâm lấn bể thận sẽ có tiểu máu, cơn đau chủ yếu do khối ung thư thận phình to và nang thận căng phồng, thường âm ỉ, cơn đau do ung thư thận xâm lấn các cơ quan xung quanh và cơ psoas tương đối nặng và dai dẳng. Quan hệ tình dục, nếu một cục máu đông làm tắc nghẽn niệu quản, đó là đau bụng. Nói chung, bề mặt của vết sưng mịn và cứng. Không đau, nếu sờ thấy thì ung thư thận đã đạt đến kích thước đáng kể. Hầu hết bệnh nhân chỉ có một hoặc hai triệu chứng này, những người có cả ba triệu chứng này rất hiếm, chiếm khoảng 10%.
Triệu chứng toàn thân: Khoảng 1/3 số bệnh nhân có các triệu chứng toàn thân (biểu hiện ngoài thận của ung thư thận), chẳng hạn như sốt , huyết áp cao , tốc độ lắng hồng cầu nhanh, thiếu máu , chức năng gan bất thường , thay đổi hệ thống miễn dịch, thay đổi nồng độ hormone và tăng polyamines trong nước tiểu Huyết áp cao, kháng nguyên carcinoembryonic trong máu tăng cao, giãn tĩnh mạch thừng tinh, … những triệu chứng toàn thân này không chỉ là manh mối để phát hiện ung thư thận mà còn là yếu tố quan trọng ảnh hưởng đến tiên lượng bệnh.
Các hạng mục kiểm tra: phim đường tiết niệu đơn thuần, chụp phim tĩnh mạch, chụp thận ngược dòng, chụp thận phóng xạ, CT bụng, chụp niệu đồ tĩnh mạch, chụp mạch thận, nước tiểu thường quy, tốc độ lắng hồng cầu, giá trị K, kiểm tra tế bào tróc vảy, sản phẩm phân hủy fibrin , Thói quen máu
1. Mắt trần và tiểu máu vi thể có thể thấy trong thói quen nước tiểu .
2. Tốc độ lắng hồng cầu (tốc độ lắng hồng cầu) có thể được tăng lên. Tỷ lệ mắc bệnh là 50%.
3. Có thể tăng kháng nguyên carcinoembryonic CEA.
4. Tế bào ung thư có thể được tìm thấy trong nước tiểu của 18% ~ 58% bệnh nhân có tế bào tróc trong nước tiểu. Không có giá trị định vị.
5. Sản phẩm phân hủy fibrin (sản phẩm phân hủy fibrin, FDP) Hàm lượng FDP trong máu trong các khối u đường tiết niệu xâm lấn và di căn cao hơn nhiều so với mức bình thường, đặc biệt là trong ung thư thận, có thể liên quan đến việc giải phóng chất hoạt hóa plasminogen từ mô khối u. , Nó thúc đẩy quá trình hòa tan fibrin kết tủa.
6. Gamma enolase trong mô ung thư thận cao gấp 34 lần ở mô thận bình thường. Sau khi cắt bỏ khối u, giá trị gamma enolase giảm và 87,5% bệnh nhân tái phát khối u có nồng độ enzym này trong huyết thanh cao, điều này giúp ích cho việc theo dõi hiệu quả điều trị và theo dõi bệnh.
7. β2-MG (β2 microglobulin) Trong ung thư biểu mô tế bào thận tế bào rõ, 87,5% bệnh nhân có tăng β2-MG máu.
8. Một số bệnh nhân khi khám máu định kỳ cho thấy tăng hồng cầu đơn thuần , hemoglobin> 155g / L, và hematocrit> 50%. Điều này là do erythropoietin và ngắn mạch do khối u tạo ra. Tỷ lệ mắc bệnh là 3% đến 4%. Thiếu máu do đái máu chiếm 30% đến 50%.
9. Tỷ lệ tăng canxi máu là 10%. Có thể do các yếu tố sản sinh khối u kích thích tuyến cận giáp tiết ra chất giống hormone tuyến cận giáp hoặc do khối u di căn xương.
10. Chức năng gan bất thường chiếm 15% đến 20%.
11. Xác định hoạt động của telomerase Telomerase là một loại men sao chép ngược để tổng hợp DNA của telomere. Nó đóng một vai trò quan trọng trong việc ngăn chặn sự hợp nhất, tái tổ hợp và rút ngắn các telomere trong quá trình sao chép nhiễm sắc thể. Nó liên quan đến mức độ ác tính của khối u. Xét nghiệm hoạt tính telomerase cho thấy biểu hiện dương tính, cường độ càng cao thì mức độ ác tính càng cao.
12. Chẩn đoán bằng siêu âm Do phương pháp khám siêu âm đơn giản, không xâm lấn và có thể thực hiện nhiều lần nên nó được sử dụng rộng rãi trong chẩn đoán và điều tra tổng quát các khối u thận. Siêu âm chế độ B chiếm một vị trí vô cùng quan trọng trong chẩn đoán ung thư thận. Hiện nay nó thường được sử dụng trong khám sức khỏe và là lựa chọn đầu tiên để khám lâm sàng ung thư thận. Các biểu hiện chính của hình ảnh siêu âm là: xuất hiện thận to cục bộ hoặc phân thùy; có thể thấy khối u đồng nhất (echo mạnh hoặc thấp) hoặc không đồng nhất (hỗn hợp) trong nhu mô thận, sau này thường chỉ ra khối u. Bên trong có hiện tượng chảy máu, hoại tử và vôi hóa, mép của khối thường không nhẵn. Âm vang của xoang thận, bể thận và đài hoa bị biến dạng, dịch chuyển hoặc hiển thị không rõ ràng do bị nén và phá hủy. Nếu khối u xâm lấn đài bể thận và đài, có thể thấy các khối giảm âm không đều trong bể thận. Di căn đến hạch thận hoặc hạch cạnh động mạch chủ , siêu âm có thể thấy hạch to giảm âm; khi huyết khối tĩnh mạch chủ dưới hoặc khối u tĩnh mạch thận, có thể phát hiện cấu trúc echo đặc trong mạch máu.
Thận là một cơ quan quan trọng có thể tích nhất định. Chất béo xung quanh thận và trong xoang thận và nước tiểu trong bể thận và đài hoa tạo thành một giao diện phản xạ tiếng vang tốt, có lợi cho việc phát hiện siêu âm, do đó, mô thận bình thường và bất thường có thể được hiển thị rõ ràng hình ảnh. Do cấu trúc mô khác nhau của khối u, hình ảnh siêu âm phức tạp hơn, cho thấy nhiều loại siêu âm, có thể đại khái chia làm 4 loại: ①Loại giảm âm, tiếng vang bên trong khối u bằng tiếng vang vỏ não, ranh giới không rõ ràng. ②Kiểu âm vang lớn, với các đốm sáng mạnh bên trong khối u. ③ Loại tiếng vang mạnh, tiếng vang bên trong khối u thể hiện những đốm sáng dày đặc, ranh giới rõ ràng và không có bóng âm. Loại tiếng vang này chỉ gặp ở u mạch (còn gọi là u mạch máu). ④Loại echo không đồng nhất, echo bên trong khối u là các đốm sáng phân bố không đồng đều, nguyên nhân là do sự không đồng nhất hoặc hoại tử, xuất huyết, vôi hóa hoặc chuyển dạng nang bên trong khối u. Ung thư thận có rất nhiều hình ảnh siêu âm, hình ảnh này thay đổi rất nhiều tùy theo kích thước của khối u. Các khối u lớn hơn và khối u không hoại tử có âm vang cao hơn đáng kể so với các mô thận bình thường, và có sóng siêu âm mạnh bên trong, trong khi các khối u có đường kính <1,5cm có âm vang thấp hơn.
Do đặc điểm không dội âm của dịch nên siêu âm có thể phân biệt được khối nang thận và khối đặc. Hình ảnh là nang thận điển hình, cho thấy các biến thể bệnh hoa liễu hình cầu, thành mỏng và vùng không có tiếng vang cạnh gọn gàng, độ chính xác của hình ảnh siêu âm đối với khối thận và tổn thương nang được xác định lên đến 95%. Các bác sĩ giàu kinh nghiệm có thể chẩn đoán chính xác các khối rắn có đường kính hơn 0,5 cm. Việc quét siêu âm cũng có thể cho biết mức độ lan rộng của ung thư, liệu nó có xâm lấn các cơ quan lân cận hay không, gan hoặc lá lách có di căn hay không, cuống thận và các hạch bạch huyết sau phúc mạc có mở rộng hay không, và liệu có huyết khối khối u tĩnh mạch chủ hay không, giúp cho việc phân giai đoạn lâm sàng của ung thư thận.
13. X-quang chẩn đoán là một phương pháp rất quan trọng để chẩn đoán khối u thận, với việc áp dụng các thiết bị chẩn đoán hiện đại và nâng cao trình độ chẩn đoán, xét nghiệm X-quang không phải là phương pháp chẩn đoán duy nhất, mà nó vẫn là một phương pháp chẩn đoán thông thường.
(1) Phim trơn đường tiết niệu: Trên phim phẳng có thể thấy bóng thận to lên hoặc không đều, bóng cơ psoas mờ, một số ít u ác tính thận có vôi hóa.
Chụp thận qua đường tĩnh mạch và chụp thận ngược dòng là những phương pháp cơ bản nhất để chẩn đoán khối u thận. Các khối u ở thận thường cho thấy đài bể thận và đài thận bị chèn ép, biến dạng, dài ra và méo mó trên hình đài khiến khoảng cách giữa các đài thận ngày càng lớn, biến đổi giống như hình lưỡi liềm hoặc hình chân nhện. Đôi khi bể thận và đài thận không được lấp đầy, thiếu một hoặc một nhóm đài thận, khi khối u làm tắc hoàn toàn đài bể thận sẽ làm mất chức năng thận, đài bể thận không phát triển được, lúc này có thể áp dụng phương pháp chụp thận ngược dòng. Nếu khối u nhỏ hoặc nằm ở rìa thận thì nên lấy các vị trí khác nhau (xiên, nghiêng). Để hình ảnh rõ nét khi chụp niệu đồ tĩnh mạch, người ta thường dùng 40-60ml thuốc cản quang, được tiêm nhanh từ tĩnh mạch xung quanh hoặc tiêm tĩnh mạch nhỏ giọt, hẹn giờ hoặc chụp cắt lớp thận. Các u nang thận xuất hiện dưới dạng vùng mờ với các cạnh nhẵn và không có chất cản quang, trong khi các khối u đặc xuất hiện dưới dạng bóng không đều, cạnh không đều và ranh giới không rõ ràng với môi trường xung quanh. Khi một số ít ung thư thận lồi ra đài bể thận, phim chụp X-quang giống khối u bể thận, cần chú ý phân biệt.
(2) Chụp động mạch: Dùng ống thông Seldinger, chọc qua động mạch đùi, chụp động mạch chủ bụng – động mạch thận trước, xác định vị trí động mạch thận, đưa ống thông vào động mạch thận để chụp động mạch thận chọn lọc. Chẩn đoán sớm ung thư thận, đặc biệt đối với các khối u bằng xét nghiệm CT không điển hình, có thể làm rõ bản chất và vị trí của tổn thương. Chụp mạch cắt trừ kỹ thuật số (digital subtraction angiography, DSA) có thể loại bỏ sự chồng chéo của các mô khác, làm cho hệ thống mạch máu có thể nhìn thấy rõ ràng và cải thiện độ chính xác của chẩn đoán. Chụp động mạch thận cũng có thể thực hiện thuyên tắc động mạch thận khi cần thiết.
Chụp mạch khối u thận có thể chia các biểu hiện của khối u thận thành 3 giai đoạn: ① Giai đoạn động mạch thận, động mạch thận chính bị giãn rộng với đường kính hơn 8mm, và có nhiều mạch khối u hơn ở vùng tổn thương. Chụp mạch cho thấy hình ảnh động mạch quanh co, không đều và Các mạch máu mới phân bố không đồng đều được đóng gói dày đặc, và đôi khi có thể nhìn thấy các mạch máu khối u dạng vũng không đều. Do sự gia tốc của dòng máu trong khối u hoặc sự hình thành các lỗ rò động mạch, các tĩnh mạch thận hoặc các đường tĩnh mạch xuất hiện trong giai đoạn động mạch, được gọi là sự phát triển tĩnh mạch sớm. ② Trong giai đoạn nhu mô thận, hầu hết các khối u đều giàu mạch máu, ranh giới khối u lẫn với mô thận, ranh giới không rõ ràng. ③ Trong giai đoạn tĩnh mạch, sự bài tiết chất cản quang trong tĩnh mạch thận bị chậm lại, và khi có huyết khối khối u hoặc huyết khối thứ phát trong tĩnh mạch, nó sẽ xuất hiện dưới dạng các dạng giảm tỷ trọng khác nhau. Máu tĩnh mạch chảy ngược về tĩnh mạch chủ dưới qua tuần hoàn bàng hệ nên có thể nhìn thấy các tĩnh mạch bàng hệ trong pha tĩnh mạch, như tĩnh mạch mũ, tĩnh mạch niệu quản, tĩnh mạch thượng thận, tĩnh mạch thắt lưng, tĩnh mạch azygos, tĩnh mạch hemi, v.v. Đôi khi, do tắc nghẽn hoàn toàn các mạch máu khối u, các mạch máu thưa thớt hoặc một phần vùng vô mạch xuất hiện. Kết quả chụp mạch của khối u ít mạch máu trái ngược với điều trên, cần chú ý.
(3) Chụp động mạch chủ dưới: 5% đến 15% trường hợp ung thư thận có huyết khối khối u tĩnh mạch. Chụp động mạch có thể hiểu được liệu có huyết khối khối u ở tĩnh mạch chủ dưới, tĩnh mạch thận và liệu tĩnh mạch chủ dưới có bị khối u chèn ép và thâm nhiễm hay không.
14. Chụp CT có thể thấy rõ các khối nhu mô thận có đường kính trên 1cm, có giá trị lớn trong việc phân biệt khối thận là khối nang và khối đặc, tỷ lệ chính xác là 93%. Hình ảnh CT của ung thư thận như sau: ① Khối u có các cạnh không đều, tròn hoặc phân thùy. ② Mật độ của khối u trong quá trình quét đơn giản cho thấy mật độ khác nhau với các thành phần khác nhau của tế bào khối u và mật độ của ung thư biểu mô tế bào rõ ràng thấp hơn so với mô thận bình thường. Mật độ của ung thư biểu mô tế bào hạt cao hơn bình thường. ③ Trong quá trình quét nâng cao, mật độ khối u được tăng cường ở các mức độ khác nhau. Nhưng nó vẫn thấp hơn mô thận bình thường. Khi sự khác biệt về mật độ giữa khối u thận và mô tăng lên sau khi tăng cường, kích thước và ranh giới của khối u có thể được hiển thị rõ ràng hơn. ④Trong khối u thường xuất hiện các vùng chảy máu, hóa lỏng và hoại tử khiến mật độ khối u không đồng đều. Các ổ vôi hóa với mật độ tăng được thấy trong một số ít khối u , nằm trong hoặc rìa khối u. ⑤CT có thể đo lường chính xác phạm vi và kích thước của tổn thương ung thư biểu mô tế bào thận, đồng thời có thể hiểu được sự hiện diện hay không có thâm nhiễm quanh thận và di căn hạch, để làm cơ sở cho việc phân giai đoạn ung thư biểu mô tế bào thận. ⑥ Ung thư biểu mô tế bào thận dạng nang, trông giống hệt như một nang thận, rất dễ bị chẩn đoán nhầm. Tuy nhiên, thành nang của ung thư biểu mô tế bào thận dạng nang dày hơn, giá trị CT của dịch nang cao hơn trong nang thận nên cần chú ý để phân biệt.
CT chính xác hơn đối với phân giai đoạn lâm sàng của ung thư thận. So với kết quả giải phẫu bệnh, tỷ lệ chính xác của CT là 77,8% và N là 95,6%. Tiêu chuẩn phân giai đoạn dựa trên các khía cạnh sau: khối lượng có khu trú trong nang thận hay không và có bị khu trú trong mỡ thận hay không Trong nang có hoặc không có xâm lấn tĩnh mạch, có hoặc không có di căn hạch, xâm lấn các cơ quan lân cận, và xâm lấn đài bể thận.
15. Kiểm tra MRI Kiểm tra MRI thận, quét chuỗi xung phản xạ quay (SE) thường được sử dụng. Khi thời gian dội âm (Te) là 30ms và thời gian lặp lại xung (TR) là 500ms, da và tủy thận và ranh giới của chúng có thể được hiển thị rõ ràng. Ưu điểm của kiểm tra MR là một lần quét có thể thu được hình ảnh mặt cắt ngang, mặt cắt và mặt sau của thận mà không cần CT, và không cần tiêm chất cản quang. Chụp MRI có thể cho thấy rõ các khối nhu mô thận, các khối nang thận xuất hiện dưới dạng các khối có tỷ trọng thấp đồng đều, có đường viền nhẵn và ranh giới rõ với nhu mô thận. Mật độ của ung thư thận thay đổi, cường độ tín hiệu không đồng đều và ranh giới của khối u không đều. T1 của ung thư biểu mô tế bào thận dài hơn của nhu mô thận bình thường, và T2 bằng nhau hoặc dài hơn một chút. MRI cho thấy phạm vi xâm lấn của khối u tốt hơn CT, và có thể được sử dụng để phân loại trước mổ và theo dõi sau mổ các khối u thận.
16. Kiểm tra hạt nhân phóng xạ
(1) Chụp thận bằng phóng xạ: Chủ yếu là để hiểu chức năng của thận cả hai bên, đồng thời công nghệ hình ảnh cũng có thể được sử dụng để hiển thị hình dạng của thận. Nó đơn giản, không đau, và phù hợp hơn cho những bệnh nhân không thể sử dụng để chụp pyelography qua đường tĩnh mạch. Do độ nhạy thấp của phương pháp khám này, không thể hiển thị các tổn thương chiếm không gian có đường kính dưới 2cm hoặc nằm ở rìa thận và không phân biệt được bản chất của tổn thương chiếm không gian. Cả khối u thận và nang thận đều có biểu hiện khuyết tật phân bố hạt nhân phóng xạ trên ảnh chụp, do đó cần kết hợp các phương pháp khác để phân biệt chúng. Các hạt nhân phóng xạ thường được sử dụng là 197Hg (197 thủy ngân) và 203Hg (203 thủy ngân).
(2) Chụp thận động Radionuclide 99mTc (99m technetium): Đặc điểm của u thận là sự lấp đầy phóng xạ có thể được nhìn thấy trong giai đoạn tưới máu của tổn thương, mức độ lấp đầy phụ thuộc vào kích thước của khối u và sự thay đổi của nang. Trong trường hợp khối u nhỏ và nhiều mạch máu, tổn thương bị phóng xạ quá mức, khi khối u lớn với sự thay đổi dạng nang, giảm độ lấp đầy của tổn thương. Phương pháp này cũng có thể hiểu được chức năng của thận.
17. Siêu âm Doppler màu cho thấy các đặc điểm của nguồn cung cấp máu đa mạch, và nó có thể hiểu được sự xâm lấn của tĩnh mạch thận và tĩnh mạch chủ dưới và sự phân biệt của dòng máu động mạch với các khối u lành tính.
18. Chọc dò nang Nếu không xác định được khối nang là u lành tính, có thể tiến hành chọc dò qua da dưới hướng dẫn của siêu âm hoặc CT. Dịch nang có thể được sử dụng để phân tích chất béo, protein, lactate dehydrogenase và kiểm tra tế bào học. Sau khi chất lỏng được rút ra, phương tiện tương phản và không khí có thể được bơm vào u nang, sau đó có thể chụp ảnh X-quang. U nang lành tính đồng nhất với các cạnh đều đặn. Chất chiết xuất từ máu rất dễ bị ung thư.
Ít nhất 50% những người trên 50 tuổi bị nang thận. Nếu không có triệu chứng, không đái máu, siêu âm kiểm tra là u nang lành tính điển hình thì không cần chọc hút u nang. Nếu nghi ngờ, thủng được xem xét.
19. Việc kiểm tra này được thực hiện khi soi bàng quang có tiểu máu. Xem lỗ niệu quản hai bên phun ra máu và nước tiểu ở vùng bể thận có thể được kiểm tra để tìm tế bào ung thư.
20. Khám vĩ mô: Khối u có hình tròn hoặc bầu dục không đều, có lớp xơ bao bọc, nguồn cung cấp máu dồi dào, mạch máu căng phồng, có vùng xung huyết và chảy máu. Màu sắc của khối u liên quan đến số lượng mạch máu, thành phần lipid trong tế bào ung thư, xuất huyết, hoại tử và các yếu tố khác. Nói chung, vùng phát triển tích cực có màu trắng, các tế bào trong có màu vàng, và các tế bào hạt hoặc tế bào không biệt hóa có màu trắng xám. Những phần đỏ sẫm hoặc đỏ là những vùng chảy máu cũ hoặc tươi, và thường có những biến đổi thành nang, hoại tử trung tâm, tụ máu, hoặc vôi hóa không đều.
21. Soi kính hiển vi: Các loại tế bào ung thư chủ yếu là ung thư biểu mô tế bào rõ, ung thư biểu mô tế bào hạt và ung thư biểu mô không biệt hoá, trong đó thường gặp là ung thư biểu mô tế bào rõ. Ung thư biểu mô tế bào trong là loại lớn, có các cạnh rõ ràng, hình đa giác, nhân nhỏ và đồng đều, nhuộm sâu; khối tế bào chủ yếu trong suốt. Tế bào thường được sắp xếp thành tấm, nhú hoặc ống. Tế bào hạt hình tròn, hình đa giác hoặc hình dạng không đều và có màu sẫm; tế bào chất chứa đầy các hạt mịn với khối lượng tế bào thấp; nhân hơi sẫm màu. Ngoài ra còn có một loại ung thư thận ác tính hơn. Tế bào của nó có hình thoi, có nhân lớn hơn hoặc khác biệt, có nhiều hình phân bào hơn và cấu trúc giống như sarcoma , được gọi là ung thư không biệt hóa.
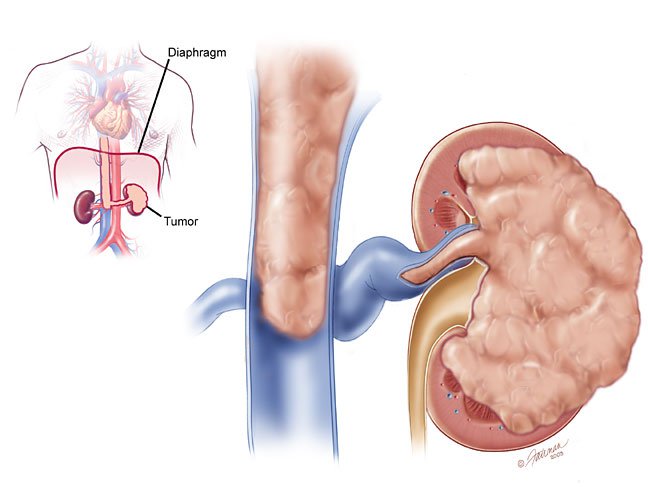

1. Nang thận : Một nang thận điển hình có thể dễ dàng phân biệt với ung thư thận trên xét nghiệm hình ảnh, nhưng khi có chảy máu hoặc nhiễm trùng trong nang, nó thường bị chẩn đoán nhầm là một khối u . Tuy nhiên, một số ung thư biểu mô tế bào trong thận đồng đều và có giảm âm rất yếu, có thể dễ bị chẩn đoán nhầm là nang thận rất phổ biến khi khám và sàng lọc. Cloix đã báo cáo 32 trường hợp kết quả phẫu thuật thăm dò “nang phức tạp chiếm không gian thận”, và phát hiện ra rằng 41 trường hợp trong số đó là ung thư thận. Đối với nang thận lành tính có thành nang dày lên không đều và mật độ trung tâm cao, rất khó sử dụng một mình các phương pháp kiểm tra nêu trên để xác định. Thường phải phân tích và phán đoán toàn diện. Không nên bỏ cuộc tái khám dễ dàng hoặc thực hiện phẫu thuật một cách thiếu thận trọng. Biểu hiện là đau thắt lưng và có cục, nhưng không có tiểu máu nghiêm trọng , sờ vào là khối nang . Phim chụp đường tiết niệu bằng phẳng cho thấy sự vôi hóa dạng vỏ trứng hoặc dạng vệt trên thành nang. IVU (chụp đường tiết niệu qua tĩnh mạch) cho thấy các biến thể bệnh hoa liễu ở thận . Tổn thương động mạch thận là vùng vô mạch có ranh giới nhẵn, các mạch máu xung quanh có hình vòng cung. Kiểm tra siêu âm cho thấy có một vùng tối không phản xạ hình tròn, ranh giới rõ trong nhu mô thận.
2. U tuyến thận : Còn được gọi là u mạch thận, là một loại u lành tính tương đối phổ biến của thận, với sự phát triển chung của khám hình ảnh, bệnh này ngày càng xuất hiện nhiều hơn tại các phòng khám. Do sự hiện diện của chất béo trong một hamartoma điển hình, chẩn đoán định tính có thể được thực hiện trên siêu âm B, hình ảnh CT và MRI, và dễ dàng phân biệt nó với ung thư biểu mô tế bào thận trên lâm sàng. Siêu âm hamartoma B ở thận cho thấy có vùng dội âm vừa phải trong khối và CT cho thấy có vùng có giá trị CT âm trong khối, vùng này vẫn âm tính sau khi quét tăng cường. Chụp mạch cho thấy mạch máu của khối u và mạch máu của thận co lại với nhau sau khi tiêm epinephrine ; Siêu âm B của ung thư biểu mô tế bào thận cho thấy khối lượng âm vang thấp. Giá trị CT của khối này thấp hơn nhu mô thận bình thường. Giá trị CT tăng sau khi chụp quét nâng cao, nhưng không rõ ràng như mô thận bình thường. Chụp mạch cho thấy thận tự co mạch sau khi tiêm adrenaline, nhưng Mạch máu khối u không co lại, đặc điểm của mạch máu khối u rõ ràng hơn.
Có thể thấy điểm mấu chốt để phân biệt ung thư thận với bệnh ung thư thận là không có mô mỡ trong ung thư thận mà là mô mỡ ở hamartoma. Tuy nhiên, trong một số ít trường hợp, các mô ung thư biểu mô tế bào thận cũng có thể chứa mô mỡ, gây chẩn đoán nhầm. Ngoài ra, không có gì lạ khi hamartomas với hàm lượng chất béo thấp bị chẩn đoán nhầm là ung thư thận. Trong số 49 bệnh nhân mắc bệnh hamartoma nhập viện của chúng tôi từ năm 1984 đến năm 1996, 11 bệnh nhân được chẩn đoán mắc bệnh ung thư thận do siêu âm B trước phẫu thuật với giảm âm và / hoặc CT với khối lượng mật độ trung bình-cao. Phân tích các nguyên nhân dẫn đến chẩn đoán nhầm là: một số hamartomas chủ yếu cấu tạo bởi cơ trơn và ít chất béo; xuất huyết nội sọ bao phủ thành phần mỡ nên không thể phân biệt được giữa siêu âm B và CT; khối u nhỏ và CT khó phát hiện khối u thật do hiệu ứng thể tích. tỉ trọng. Trong trường hợp này, chụp CT cắt lớp mỏng và nếu cần, chọc hút tế bào bằng kim dưới hướng dẫn của siêu âm có thể giúp chẩn đoán. Cũng có những tác giả cho rằng các đặc điểm CT của bệnh xuất huyết hamartoma che giấu mô mỡ có ý nghĩa hơn, nhưng nó ít ảnh hưởng đến kết quả siêu âm B.
3. Ung thư hạch thận : Ung thư hạch thận hiếm gặp nhưng không phải là hiếm. Dimopoulos và cộng sự báo cáo rằng trong số 210 trường hợp bệnh nhân u thận, 6 trường hợp là u lympho thận nguyên phát. Ung thư hạch thận thiếu các đặc điểm trong hình ảnh, cho thấy nhiều nốt hoặc làm ẩm lan tỏa thận, làm cho thận to ra. Các hạch bạch huyết sau phúc mạc hầu hết liên quan. Trong số 4 bệnh nhân nhập viện của chúng tôi trong những năm gần đây, có 3 trường hợp không được chẩn đoán trước khi phẫu thuật, và 1 trường hợp còn lại được xác định mắc bệnh bằng sinh thiết trước mổ.
4. Xanthogranuloma thận : Là một loại nhiễm trùng nhu mô thận mạn tính nặng, đặc biệt hiếm gặp. Có hai biểu hiện về hình thái: một là lan tỏa, thận to, hình thái bất thường, rối loạn cấu trúc bên trong, không dễ nhầm với u; hai là khu trú, có âm vang dạng nốt khu trú ở thận. Thiếu đặc hiệu, đôi khi khó phân biệt với khối u. Tuy nhiên, những bệnh nhân này thường có các triệu chứng nhiễm trùng, các khối mềm ở vùng thận và một số lượng lớn bạch cầu hoặc tế bào mủ trong nước tiểu. Chỉ cần bạn quan sát kỹ thì việc chẩn đoán phân biệt không khó.
5. Ung thư vùng chậu thận: Đái máu đại thể không đau từng cơn cũng có thể xảy ra trong suốt quá trình, nhưng mức độ nặng và xuất hiện sớm và thường xuyên. IVU và chụp mạch ngược dòng cho thấy các khuyết tật lấp đầy bể thận và đài thận không đều, không có thay đổi đáng kể về kích thước và hình dạng của thận, và không có hiện tượng xoay trục thận. Soi tủy cho thấy các sinh vật mới nhô ra trong khoang bể thận. Kiểm tra các tế bào tróc vảy trong nước tiểu cho thấy các tế bào khối u.
6. U mạch thận: có thể đau lưng, thắt lưng và đái máu. Các vùng mật độ thấp không đều có thể được nhìn thấy trên phim chụp đường tiết niệu đơn giản; kiểm tra siêu âm cho thấy nhiều điểm sáng phân bố đều; chụp động mạch thận nhu mô được sắp xếp thành các lớp giống như da củ hành do mật độ mô khác nhau trong thành phần của nó. Kiểm tra CT cho thấy một khối có mật độ không đều và nhiều mỡ, giá trị CT là -40 đến -90Hu. Các khối u dễ bị vỡ và chảy máu tự phát và gây ra tình trạng tiểu máu nghiêm trọng đột ngột hoặc sốc.
7. Khối u phôi thận trưởng thành: biểu hiện là đau thắt lưng và nổi cục. Tuy nhiên, khối này phát triển nhanh chóng, và hầu hết bệnh nhân có khối ở bụng là triệu chứng chính, và tiểu máu ít nghiêm trọng hơn. Chụp thận ngược dòng cho thấy phần lớn đài bể thận và đài bể thận biến mất do khối u phá hủy. Kiểm tra siêu âm cho thấy các đốm sáng nhỏ rải rác, độ sáng của chúng bằng hoặc mạnh hơn một chút so với tiếng vang của vỏ thận.
8. Nang tuyến thượng thận: biểu hiện là đau thắt lưng, nổi cục và huyết áp cao . Tuy nhiên, anh ta có tiền sử chấn thương thắt lưng hoặc phẫu thuật thận. Cạnh của khối không rõ ràng. IVU cho thấy thận bị co lại và dịch chuyển ra ngoài và lên trên, kèm theo các đài hoa bị lệch và dịch chuyển, chất cản quang tràn vào nang tạo thành hình ảnh giống như đám mây.
9. Thận đa nang : đau thắt lưng, khối lượng và tiểu máu giống bệnh này, nhưng bệnh là hai bên. Tăng huyết áp và suy thận thường gặp hơn. IVU cho thấy bóng thận to ra đáng kể, và các đài thận nhìn chung tách biệt và dài ra với nhiều hình vòng cung với các cạnh nhẵn. Siêu âm cho thấy thận to ra, hình gợn sóng, nhu mô thận rải rác trong những vùng tối lỏng hình tròn với kích thước khác nhau, không thông với nhau. Kiểm tra CT cho thấy nhu mô thận chứa đầy các nang mật độ thấp với kích thước khác nhau.
10. Tụ máu nang dưới thượng thận: Ngoài biểu hiện thành từng khối, sốt nhẹ và đái ra máu, còn có các bệnh nguyên phát như xơ cứng động mạch thận, nhồi máu thận, chấn thương thận v.v. Sốc có thể xảy ra ở những bệnh nhân khởi phát nhanh và chảy máu nhiều. IVU cho thấy áp lực và sự dịch chuyển của thận và niệu quản.
11. Áp-xe thận: Biểu hiện lâm sàng là đau thắt lưng, thận to ra nhưng sốt , đau từng cơn rõ rệt vùng thận, bạch cầu tăng. IVU cho thấy sự biến dạng và dịch chuyển của đài và bể thận. Tuy nhiên, chụp động mạch thận cho thấy không có mạch máu khối u, vùng trung tâm vô mạch được bao quanh bởi các mạch máu tăng sinh, các mạch máu dưới bao thận bị giãn và ngoằn ngoèo, thấy tĩnh mạch biên trở lại trong giai đoạn tĩnh mạch. Kiểm tra CT cho thấy một vùng mật độ thấp hình tròn với đường viền bên trong của thận rõ ràng, và giá trị CT là 10-25 Hu. Sau khi chụp tăng cường, vòng tăng cường có thành dày là thành áp xe.
12. Bể thận giả dạng chân nhện: IVU cũng cho thấy thận to, đài thận dài ra và khoảng cách đài hoa rộng ra. Tuy nhiên, bệnh nhân hết đau lưng, tiểu máu, tiểu vón. Siêu âm cho thấy không có bất thường ngoại trừ sự phát triển của trục dài của thận. Chụp động mạch thận cho thấy mạch máu bình thường ở tất cả các mức độ.
Thường xuất hiện đa hồng cầu thứ phát Các khối u tế bào thận thường di căn đến phổi, xương, gan,… Ngoài ra còn có nhiều biểu hiện ngoài thận không tiết niệu như sốt cao , chức năng gan bất thường , thiếu máu , cao huyết áp , đa hồng cầu và cao Calcemia v.v. Biến chứng nghiêm trọng nhất là tử vong.
Một số ít trường hợp ung thư thận có biến chứng do tăng gonadotropin, gây mở rộng tuyến vú, tăng sắc tố quầng vú và giảm ham muốn ở nam giới . Phụ nữ gây rậm lông và vô kinh .
1. Bệnh nhân ung thư biểu mô tế bào thận bị tăng amyloidosis thứ phát. Bản thân bệnh amyloidosis có thể dẫn đến suy thận, và bệnh nhân bị ung thư biểu mô tế bào thận thứ phát sau bệnh amyloidosis có tiên lượng xấu. Protein niệu và hội chứng thận hư cũng có thể xảy ra ở bệnh nhân ung thư biểu mô tế bào thận .
2. Ung thư biểu mô tế bào thận thường có di căn và u đa cơ quan .
1. Phòng ngừa ban đầu Bỏ nghiện thuốc lá và rượu, thiết lập thói quen sống tốt, tập thể dục thường xuyên và vừa phải, và bảo vệ nghiêm ngặt những người tiếp xúc với môi trường công nghiệp cadmium.
(1) Bỏ thuốc lá và không uống rượu.
(2) Thận trọng khi sử dụng thuốc hạ sốt, chẳng hạn như phenacetin và các loại thuốc khác.
(3) Bệnh nhân mắc các bệnh về thận như nang thận cần được điều trị tích cực.
(4) Tham gia tập thể dục thường xuyên, ăn uống điều độ, tăng cường dinh dưỡng, duy trì tâm trạng vui vẻ, tăng khả năng miễn dịch.
(5) Thường xuyên ăn những thực phẩm có tác dụng chống ung thư và chống ung thư.
2. Sàng lọc dự phòng thứ phát là một trong những phương pháp phát hiện sớm khối u thận. Phương pháp siêu âm B đơn giản được áp dụng cho thận; những bệnh nhân có tốc độ lắng hồng cầu nhanh, canxi máu cao, thiếu máu cần được kiểm tra thêm. Khiếu nại chính và biểu hiện lâm sàng của bệnh nhân ung thư thận là thay đổi. Vị trí của thận bị che khuất, khó tự chẩn đoán và tự kiểm tra sớm. Đái máu là triệu chứng phổ biến nhất của khối u thận. Đái máu toàn bộ không đau và không liên tục. Chú ý đến đái máu ở người cao tuổi. Người ta thường cho rằng đó là do tăng sản tuyến tiền liệt và sỏi, vì vậy hãy đề phòng khả năng bị ung thư thận. Tiểu máu với bệnh đau lưng thấp và cục u chỉ chiếm khoảng 10% các khối u thận. Hãy cảnh giác với những biểu hiện extrarenal như sốt , tăng huyết áp , tăng calci máu, tốc độ máu lắng nhanh chóng, thiếu máu, chức năng gan bất thường , giảm cân , tăng tế bào hồng cầu và tư thế nằm ngửa. Bất kỳ giãn tĩnh mạch bên trái nào biến mất có thể bị ung thư thận, và bạn nên đi khám kịp thời. Thường xuyên kiểm tra sức khỏe, đặc biệt là theo dõi sức khỏe những người có tiền sử tiếp xúc với chất đột biến gây ung thư, chú trọng đến thói quen máu và nước tiểu, siêu âm B-thận, cố gắng phát hiện sớm các khối u có đường kính dưới 1cm. Một khi ung thư thận được phát hiện, chúng ta nên cố gắng phẫu thuật cắt bỏ càng sớm càng tốt. Cắt thận triệt để bao gồm cắt bỏ cân thận, chất béo, tuyến thượng thận, mô bạch huyết, niệu quản trên và giữa. Cần loại bỏ huyết khối khối u trong tĩnh mạch thận và tĩnh mạch chủ dưới. Hóa trị và xạ trị ung thư thận không có hiệu quả, nhưng liệu pháp miễn dịch có hiệu quả nhất định.
3. Bệnh nhân phòng ngừa ba cấp có thể bị suy mòn ở giai đoạn muộn , đau cục bộ rõ ràng và xuất huyết nội sọ gây thiếu máu trầm trọng. Có thể sử dụng liệu pháp hỗ trợ, truyền máu, truyền tĩnh mạch, cắt thận giảm nhẹ hoặc hóa trị nội động mạch vùng chọn lọc cộng với thuyên tắc mạch. Chảy máu nhiều, đau, các hội chứng ngoại sản, áp lực lên các cơ quan xung quanh, v.v., các phương pháp điều trị triệu chứng như giảm đau có thể làm giảm đau đớn cho bệnh nhân và kéo dài thời gian sống cho bệnh nhân.

Tiên lượng của ung thư biểu mô tế bào thận di căn là kém và các loại thuốc hóa trị liệu truyền thống không hiệu quả, cho dù được sử dụng một mình hay kết hợp và thuốc hỗ trợ thai. Ung thư biểu mô tế bào; ứng dụng kết hợp khác nhau của thuốc này với các tác nhân sinh học khác vẫn đang được nghiên cứu. Sự thuyên giảm tự phát của di căn sau khi cắt thận là rất hiếm và không thể là lý do cho việc cắt thận. Cắt thận triệt để qua khoang bụng và làm sạch cục bộ Hạch bạch huyết là một phương pháp điều trị tiêu chuẩn, có lợi cho việc chữa khỏi các tổn thương tại chỗ. Việc cắt bỏ nephron (cắt một phần thận) là khả thi và phù hợp ở một số bệnh nhân hoặc ngay cả những bệnh nhân có thận bên bình thường. Hạch và di căn xa vẫn có thể điều trị bằng phẫu thuật.
Phương pháp điều trị ung thư thận hiệu quả nhất là phẫu thuật cắt bỏ thận triệt để, bao gồm cân và mỡ xung quanh thận, niệu quản trên và các hạch bạch huyết. Khối u ở cực trên phải được cắt bỏ khỏi tuyến thượng thận bên. Thắt mạch thận trong quá trình mổ có thể làm giảm chảy máu và lây lan. Thuyên tắc động mạch thận trước mổ có thể làm giảm chảy máu trong mổ. Xạ trị và hóa trị ung thư thận không hiệu quả. Liệu pháp miễn dịch có tác dụng nhất định đối với ung thư di căn, và interferon được sử dụng nhiều nhất. Phẫu thuật là phương pháp điều trị hiệu quả duy nhất đối với bệnh ung thư thận. Xạ trị, hóa trị và liệu pháp miễn dịch không có tác dụng chắc chắn và số liệu thống kê không ảnh hưởng đến tỷ lệ sống sót sau 5 năm.
Xem thêm:
Ung thư biểu mô tế bào Merkel của âm hộ là gì? Nguyên nhân, cách điều trị
Ung thư biểu mô tế bào rõ của âm đạo ở thanh thiếu niên và trẻ em là gì?
1. Điều trị phẫu thuật
(1) Cắt thận triệt căn: Đây là phương pháp điều trị cơ bản cho bệnh ung thư thận. Phạm vi phẫu thuật bao gồm cắt bỏ thận bị bệnh, mỡ thận, cân thận và tuyến thượng thận hai bên. Đường bụng mang lại sự tiếp xúc tốt. Thắt động mạch thận trước và sau đó thắt tĩnh mạch thận trong khi phẫu thuật có thể làm giảm chảy máu trong phẫu thuật và ngăn chặn sự lây lan của các tế bào khối u. Đôi khi, động mạch và tĩnh mạch có thể được nối với nhau. Do ung thư thận có nhiều cơ hội di căn đến ngoại vi thận, nên sau khi cuống thận được nối lại, màng thận không bị cắt mà được tách ra giữa phúc mạc sau và cơ psoas, sau đó cắt bỏ một mảnh. Một chiếc kẹp bạc được đặt vào vùng thận trước khi kết thúc ca mổ để tạo dấu hiệu cho quá trình xạ trị sau mổ . Cắt bỏ thận đơn giản chỉ được sử dụng cho bệnh ung thư thận giai đoạn cuối. Cắt bỏ nhẹ nhàng được sử dụng để làm giảm các triệu chứng, chẳng hạn như đau , chảy máu, kiểm soát cơn sốt, v.v. và tình trạng chung là kém hoặc phức tạp với các bệnh nội tạng quan trọng và không thể chấp nhận phẫu thuật triệt để.
(2) Bóc tách hạch vùng: Trong quá trình phẫu thuật cắt thận triệt để, bóc tách hạch vùng có thể làm giảm tỷ lệ tái phát khối u tại chỗ, cải thiện tỷ lệ sống sót và cũng giúp phân giai đoạn lâm sàng chính xác. Sau khi bóc tách hạch vùng, tỷ lệ sống 5 năm của các trường hợp giai đoạn I là 87,4% và của giai đoạn II là 60,6%. Giai đoạn III là 44%, trong khi tỷ lệ sống 5 năm nếu không bóc tách hạch chỉ là 33%.
Phạm vi bóc tách hạch như sau: bên phải bắt đầu từ chân cơ hoành đi xuống phân đôi của động mạch chủ bụng dọc theo tĩnh mạch chủ. Phạm vi bóc tách hạch trái bao gồm hạch dưới hoành trái và hạch trước, bắt đầu từ chân cơ hoành trái đi xuống phân đôi động mạch chủ, phải cắt bỏ hạch động mạch chủ trước và sau.
(3) Điều trị huyết khối khối u trong tĩnh mạch chủ: Khoảng 10% bệnh nhân ung thư thận có khối u huyết khối có thể di căn đến tĩnh mạch chủ. Huyết khối khối u được chia thành loại dưới gan và loại trên tĩnh mạch chủ. Đối với những bệnh nhân có khối u tĩnh mạch chủ chưa di căn xa và thâm nhiễm hạch vùng thì sau phẫu thuật lấy huyết khối về cơ bản tỷ lệ sống của người bệnh không bị ảnh hưởng.
① Huyết khối u tĩnh mạch chủ hồng ngoại: kiểm soát tĩnh mạch chủ trên và tĩnh mạch chủ dưới và tĩnh mạch thận bên trong phạm vi thuyên tắc trước, cắt tĩnh mạch chủ và hút huyết khối khối u. Đối với phẫu thuật trên gan, nên rạch một đường kết hợp giữa ngực-bụng hoặc một đường rạch bụng kéo dài lên trên. Xương ức và màng tim được cắt ở giữa, tĩnh mạch chủ gần được kiểm soát trên cơ hoành, và các dây chằng hình liềm, tràng hoa và hình tam giác bị cắt để bộc lộ rõ hơn gan sau Dùng kẹp không xâm lấn để chặn tĩnh mạch gan để kiểm soát tuần hoàn gan. Sau đó đưa bóng thông vào tĩnh mạch chủ xa của khối u cho đến khi cao hơn khối u. Sau khi bóng được lấp đầy, huyết khối tĩnh mạch được đưa ra ngoài hoàn toàn.
② Phương pháp bắc cầu tĩnh mạch để loại bỏ huyết khối: Phương pháp bắc cầu tĩnh mạch được sử dụng để loại bỏ huyết khối khối u trong lòng chậu, thông qua đường rạch thắt lưng bên phải, cắt túi tim hở ở khoang liên sườn thứ bảy, và một bộ ống được đặt trực tiếp vào tâm nhĩ phải, và ống thông còn lại được lấy từ Tĩnh mạch đùi bên phải được đưa vào tĩnh mạch chủ dưới, hai ống thông được nối với bơm tĩnh mạch, kẹp tĩnh mạch phía trên khối u, bật bơm tĩnh mạch và bắt đầu hoạt động. Lúc này, phẫu thuật viên có thể lấy huyết khối khối u ở vùng nhìn rõ, nếu khối u thâm nhiễm vào thành tĩnh mạch chủ thì lấy huyết khối khối u và thành tĩnh mạch cùng nhau, đồng thời thay thế thành tĩnh mạch khiếm khuyết bằng mạch máu nhân tạo nếu thích hợp. Đây là một phương pháp an toàn và hiệu quả.
(4) Thuyên tắc động mạch thận: Ung thư thận là một khối u đa mạch, dễ bị chảy máu trong quá trình mổ, nó được chọc thủng động mạch đùi, thắt chọn lọc động mạch thận và tiêm chất huyết khối làm tắc động mạch. Sự thuyên tắc của động mạch thận chính hoặc các nhánh của nó được lựa chọn tùy theo vị trí và phạm vi của khối u. Thuyên tắc mạch có thể đạt được các mục tiêu sau: ① Thuyên tắc động mạch đối với khối u lớn hơn trước khi phẫu thuật có thể gây hoại tử trên diện rộng khối u , teo tĩnh mạch bề mặt khối u thận , khối u co lại, phù nề quanh thượng thận, khối u dễ tách rời, rút ngắn thời gian mổ, giảm chảy máu trong quá trình mổ Để tăng tỷ lệ phẫu thuật cắt bỏ. ② Có thể thuận tiện để thắt các mạch máu thận trước khi phẫu thuật cắt thận để giảm sự lây lan của các tế bào khối u. ③Đối với những khối u to khó cắt bỏ, khối u sẽ thu nhỏ lại sau khi thuyên tắc. Từ đó tăng cơ hội phẫu thuật cắt bỏ. ④ Điều trị thuyên tắc thuyên tắc có thể kiểm soát và làm giảm các triệu chứng của bệnh nhân như ngừng tiểu máu , giảm khối u, giảm đau, cải thiện triệu chứng ý thức, cải thiện sốt và tăng huyết áp. ⑤ Kích hoạt cơ chế miễn dịch của vật chủ. ⑥ Thuyên tắc động mạch thận cũng là một chỉ định tốt cho những bệnh nhân bị xuất huyết do ung thư thận. Vì thuyên tắc động mạch thận có thể gây đau, sốt, liệt ruột,… nên không nên dùng thường quy.
Các vật liệu làm thuyên tắc thường được sử dụng là: cục máu đông tự thân, cơ, bọt biển gelatin thấm hút, vòng thép không gỉ, etanol tuyệt đối, v.v. Thuyên tắc động mạch thận bằng ethanol tuyệt đối được sử dụng phổ biến ở Viện Tiết niệu, Đại học Phúc Đán. Phương pháp: Trộn ethanol tuyệt đối với 76% hợp chất diatrizoate meglumine theo tỷ lệ 4: 1. Tốc độ tiêm vào động mạch thận chính phải <1,5ml / s và nhánh phải 0,5ml / s để giảm đau thận và thuyên tắc mạch. Trước khi tiêm 0,5% procain 3 ~ 5ml hoặc 1% lidocain 3 ~ 5ml, lượng ethanol được xác định tùy theo kích thước của khối u, nói chung là 5 ~ 10ml.
Để nâng cao hiệu quả điều trị, chất gây tắc mạch có thể được tiêm vào động mạch thận cùng với thuốc chống ung thư hoặc có thể tiêm thuốc chống ung thư trước, sau đó có thể tiêm chất gây tắc mạch. Thường được sử dụng là vi nang mitomycin (MMC), sau khi thời gian tắc mạch lâu hơn, mitomycin thoát ra sau khi viên nang tan có thể duy trì nồng độ hiệu quả trong thận trong 6 giờ, và có rất ít phản ứng có hại toàn thân. Thành phần chính của vi nang mitomycin là 80% mitomycin và 20% ethyl cellulose, đường kính hạt trung bình là 225μm, và tổng lượng mitomycin là 20-40mg. Thuyên tắc mạch có thể được thực hiện lại sau 1 tháng.
(5) Điều trị các trường hợp đặc biệt trong điều trị ung thư thận:
① Điều trị ung thư thận di căn: Một số trường hợp khi chẩn đoán xác định ung thư thận đã phát hiện ra các di căn, đa số là di căn đa nhân, trong đó thường gặp là di căn phổi.
Đối với ung thư biểu mô tế bào thận di căn, hầu hết các chuyên gia cho rằng nên cắt bỏ một di căn đơn lẻ cùng với thận và di căn, và hóa trị hoặc liệu pháp miễn dịch nên được bổ sung sau phẫu thuật. Các biểu hiện lâm sàng của di căn phổi chủ yếu bao gồm ho , ho ra máu và khó thở, nhưng nhiều trường hợp không có triệu chứng và thường được phát hiện khi soi phổi định kỳ hoặc chụp X quang phổi. Di căn phổi đơn độc nên được cắt bỏ thùy hoặc chêm, và tỷ lệ sống 5 năm là 25% đến 35%. Đối với ung thư biểu mô tế bào thận đa di căn, nếu có điều kiện nên điều trị toàn diện sau khi cắt bỏ khối u nguyên phát, có thể làm giảm các triệu chứng và kéo dài thời gian sống thêm. Thỉnh thoảng có báo cáo về các khối u di căn biến mất một cách tự nhiên, vì vậy cần điều trị tích cực ung thư biểu mô tế bào thận di căn.
② Điều trị ung thư thận hai bên và ung thư thận đơn độc: A. Hiếm gặp ung thư thận ở cả hai thận cùng một lúc hoặc cả hai thận.Trong 5 năm qua, Viện Tiết niệu, Đại học Phúc Đán có 5 trường hợp là 230 thận. Nguyên tắc điều trị là thực hiện cắt thận tận gốc bên thận có khối u lớn hơn, đồng thời thực hiện cắt thận bán phần, cắt cục bộ hoặc nhân khối bên có khối u nhỏ hơn. Nếu tổn thương ở cả hai bên hạn chế hơn, nên tiến hành cắt thận bán phần hai bên, cắt khối u cục bộ hoặc cắt nhân. Novick đã thực hiện chọc dò ung thư thận hai bên trên 20 trường hợp ung thư biểu mô tế bào thận còn nguyên nang. Tỷ lệ sống sau 3 năm là 90%, và tái phát khối u tại chỗ chiếm 6%. B. Ung thư thận có thể xảy ra ở những người thận đơn độc bẩm sinh, một bên thận không còn chức năng do bệnh thận, hoặc những người đã trải qua phẫu thuật cắt thận. Đối với ung thư thận thể thận biệt lập, nguyên tắc điều trị là cắt bỏ mô ung thư càng nhiều càng tốt, giữ lại đủ mô thận, cố gắng giữ sống bệnh nhân mà không cần chạy thận. Đối với các tổn thương khu trú sớm của ung thư biểu mô thận đơn độc, khối u còn nhỏ và còn nguyên vẹn, thì tiến hành nhân khối u. Nếu khối u nằm ở một cực của thận, thực hiện cắt thận bán phần. Đối với nhiều khối u thận hoặc khối u trung tâm, nếu khó phẫu thuật chỉnh hình, có thể cân nhắc phẫu thuật thận đơn lập, bao gồm cắt thận bán phần, cắt và ghép khối u, sau đó ghép thận tự thân. Nhiều khối u và một loạt các khối u có thể được thuyên tắc bằng các thuốc chống ung thư có tính chọn lọc cao hoặc cắt thận triệt để, chạy thận nhân tạo sau mổ.
2. Các phương pháp điều trị khác
(1) Xạ trị: Xạ trị về cơ bản không hiệu quả đối với ung thư biểu mô tế bào thận. Theo báo cáo, xạ trị trước và sau phẫu thuật không cải thiện tỷ lệ sống sót của bệnh nhân. Là phương pháp điều trị bổ trợ trước và sau phẫu thuật, phù hợp với: ① Khối u phát triển nhanh trong thời gian ngắn, biểu hiện nhiễm độc toàn thân rõ rệt. ② Xạ trị trong phẫu thuật có thể làm giảm thể tích khối u và giảm sự lây lan của tế bào ung thư trong quá trình phẫu thuật. ③Đối với những bệnh nhân phẫu thuật cắt bỏ không hoàn toàn, xạ trị sau mổ có thể giảm tái phát tại chỗ. ④Đối với các khối u tiến triển, xạ trị có thể làm giảm các triệu chứng nhiễm độc, giảm đau và tiểu máu. Hiện tại chủ yếu áp dụng cho:
(2) Liệu pháp miễn dịch: Hiện nay, việc áp dụng liệu pháp miễn dịch, cụ thể là tế bào tiêu diệt hoạt hóa lymphokine (LAK) cộng với aldesleukin (interleukin 2), được chú ý nhiều nhất.
Bao gồm: ①Interferon ức chế sự phân chia của tế bào khối u bằng cách tăng cường hoạt động của tế bào tiêu diệt tự nhiên và gây độc tế bào đối với khối u, là phương pháp hiệu quả trong điều trị ung thư biểu mô tế bào thận di căn. Cách dùng: 3 triệu U interferon, tiêm bắp, cách ngày hoặc 5 lần một tuần trong 3 tháng. có thể tái sử dụng. ②Aldesleukin (IL-2): Nó có thể thúc đẩy và điều chỉnh chức năng miễn dịch của tế bào lympho. ③Tumor xâm nhập tế bào lympho (TIL): Cô lập, nuôi cấy và khuếch đại TIL của bệnh nhân trước khi phẫu thuật, có thể cải thiện phản ứng tế bào lympho của cơ thể và nâng cao khả năng chống khối u của bệnh nhân.
① Liệu pháp miễn dịch không đặc hiệu: Vắc xin BCG được tiêm dưới da vào đùi trong, 5 mg mỗi lần, mỗi tuần một lần trong 6 tuần; nó có thể được sử dụng một mình hoặc kết hợp với hormone hoặc hóa trị. Tuy không có tác dụng chống khối u trực tiếp nhưng nó có thể mở rộng tác dụng của đáp ứng miễn dịch tế bào và thể dịch thông qua các tế bào có năng lực miễn dịch để nâng cao khả năng chống khối u của vật chủ. Hiệu quả thực tế vẫn còn được quan sát thêm.
② Liệu pháp miễn dịch đặc hiệu:
A. Axit ribonucleic miễn dịch (IRNA) có thể làm giảm ung thư thận giai đoạn cuối với tỷ lệ hiệu quả là 22% và ít phản ứng phụ.
B. Interferon là một protein có trong tự nhiên có trọng lượng phân tử từ 15.000 đến 210.000, ức chế sự tổng hợp protein nội bào thông qua tác dụng gây độc tế bào đối với khối u, do đó ức chế sự phân chia tế bào của khối u. Interferon có thể tăng cường hoạt động của các tế bào tiêu diệt tự nhiên (tế bào NK) và hiện là loại thuốc hiệu quả nhất để điều trị ung thư thận cụ thể.
Interferon α được tiết ra bởi các tế bào bạch cầu bị kích thích và các nguyên bào lympho biến đổi, β-interferon được sản xuất bởi các nguyên bào sợi bị nhiễm virus, và γ-interferon được sản xuất bởi các tế bào lympho T bị kích thích bởi các kháng nguyên hoặc nguyên tố ngoại lai. sản xuất. Việc sử dụng interferon là:
a) Interferon 3 × 106U / ngày, tiêm bắp, tuần 5 lần, đợt điều trị 6 tuần, cách nhau 1 đến 2 tháng, có thể dùng lặp lại, tỷ lệ hiệu quả 20%.
b. Interferon (interferon tái tổ hợp của người), 0,25mg, 1 lần / ngày, tiêm bắp, tổng cộng 8 ngày, tiêm nhắc lại sau 3 đến 4 tháng. Một số học giả tin rằng ứng dụng định kỳ của interferon γ-người tốt hơn là áp dụng liên tục trong thời gian dài. Các học giả khác cho rằng nếu điều trị bằng interferon không có hiệu quả rõ ràng trong 3 tháng thì nên ngừng điều trị.
c. Interferon bạch cầu người, mỗi lần 1 triệu U, 1 lần / ngày, tiêm bắp, liên tục 5-10 ngày là một đợt điều trị.
d. Sử dụng kết hợp interferon alpha và vincristin, tỷ lệ thu nhỏ khối u tăng từ 15% lên 30%. Interferon rất độc, biểu hiện bằng các phản ứng giống như cảm lạnh , ớn lạnh , sốt cao , đau cơ, mệt mỏi , chán ăn, nôn mửa, … Việc sử dụng indomethacin và aspirin có thể làm giảm bớt các phản ứng có hại trên.
C. Aldesleukin (Interleukin 2): Aldesleukin (Interleukin 2) là một glycoprotein trọng lượng phân tử nhỏ, được tạo ra bởi các tế bào T4 hoạt hóa và có thể làm cho tế bào lympho T tiếp tục tăng sinh, vì vậy nó được gọi là Yếu tố tăng trưởng tế bào T. Tế bào T gây độc tế bào và tế bào NK được kích hoạt bởi IL-2 có tác dụng tiêu diệt tế bào khối u. Tác dụng này của aldesleukin (interleukin 2) được sử dụng cho “liệu pháp miễn dịch di truyền” đối với ung thư biểu mô tế bào thận. Cụ thể, các tế bào lympho của bệnh nhân được tách ra và kích thích với một liều lượng lớn aldesleukin (interleukin 2) trong ống nghiệm để làm cho các tế bào phát triển để tạo thành các tế bào giết người kích hoạt lymphokine (tế bào LAK), và sau đó các tế bào LAK được tiêm vào cơ thể bệnh nhân. Đồng thời, việc sử dụng liên tục aldesleukin (interleukin 2) có thể thu nhỏ ung thư biểu mô tế bào thận và ung thư di căn của nó. Một số học giả cho rằng phương pháp này đặc biệt phù hợp với ung thư thận di căn. Aldesleukin (Interleukin 2) có độc tính cao và có thể gây rò rỉ mao mạch, giảm sức cản mạch ngoại vi và gây hạ huyết áp . Nó cũng có thể gây ớn lạnh, sốt cao, tổn thương gan, thiếu máu và giảm tiểu cầu. Phương pháp cụ thể là: đầu tiên tiêm tĩnh mạch một liều lớn aldesleukin (interleukin 2), bắt đầu từ 4 đến 5 ngày; vào tuần thứ hai, tế bào lympho được nuôi cấy trong môi trường chứa IL-2 để tạo ra tế bào LAK. Trong tuần thứ ba, các tế bào này được tái tiêm vào bệnh nhân. Tỷ lệ đáp ứng của Aldesleukin (Interleukin 2) cộng với điều trị LAK là 35% -40%. Nếu phản ứng độc mạnh, thay đổi liều lượng có thể làm giảm phản ứng độc. Các cách khác để tăng khả năng miễn dịch cho bệnh nhân là các chất kích thích miễn dịch đặc hiệu như BCG.
(3) Liệu pháp hormone: Người ta đã chứng minh rằng một số bệnh ung thư thận có liên quan đến sự mất cân bằng hormone trong cơ thể. Các mô thận và ung thư thận bình thường chứa các thụ thể androgen và progesterone. Đối với bệnh nhân ung thư thận giai đoạn cuối, hormone có thể làm giảm các triệu chứng và kéo dài thời gian sống sót, điều này có thể liên quan đến các thụ thể hormone. Nội tiết tố thường dùng là medroxyprogesterone (medroxyprogesterone, medroxyprogesterone) 150mg, ngày 1 lần, trong 3 đến 6 tháng. Liệu pháp hormone dựa trên việc sử dụng lâu dài estrogen để gây ra khối u thận ở chuột hamster đực. Những phát hiện trên đã dẫn đến việc sử dụng các chế phẩm progesterone làm cơ sở cho liệu pháp hormone điều trị ung thư biểu mô tế bào thận tiến triển. Chẳng hạn như các chế phẩm progesterone cộng với testosterone hoặc thuốc kháng estrogen đơn độc hoặc kết hợp với corticosteroid.
Ung thư thận rõ ràng là phụ thuộc vào hormone. Hormone có thể làm giảm các triệu chứng và kéo dài thời gian sống sót ở bệnh nhân ung thư thận giai đoạn cuối, điều này có thể liên quan đến các thụ thể hormone. Tuy nhiên, hầu hết bệnh nhân ung thư biểu mô tế bào thận tiến triển không có tác dụng rõ ràng đối với liệu pháp hormon nói trên, và tổng tỷ lệ đáp ứng là dưới 5%. Các hormone thường được sử dụng là:
① Medroxyprogesterone (betweenium progesterone), ngày 3 lần, mỗi lần 100-200 mg, uống.
②Hydroxyprogesterone caproate (hydroxyprogesterone), 800mg mỗi lần, tiêm bắp, tuần 2 lần.
③ Testosterone propionate, mỗi lần 100mg, tiêm bắp, 2 lần mỗi tuần; hoặc prodione tác dụng kéo dài, mỗi tuần một lần, mỗi lần 400mg, tiêm bắp.
④ Prednisolon (prednisolon), mỗi lần 20 mg, ngày 1 lần, uống. Việc áp dụng kết hợp progesterone và corticosteroid hoặc hormone, tác nhân miễn dịch và hóa trị có thể làm tăng hiệu quả của ung thư biểu mô tế bào thận tiến triển.
(4) Hóa trị: Tác dụng của hóa trị đối với ung thư biểu mô tế bào thận rất hạn chế. Theo y văn, các loại thuốc hóa trị thường được sử dụng bao gồm VLB, mitomycin (MMC), hydroxyurea, doxorubicin (adriamycin), bleomycin, và sắc Fordine, cyclophosphamide, fluorouracil và cisplatin, v.v. Tỷ lệ thuyên giảm của một loại thuốc là <15%, nhưng tỷ lệ hiệu quả của VLB là 25%, vì vậy nó là một loại thuốc tương đối hiệu quả. Hiện nay, hầu hết các chuyên gia hóa trị liệu đều ủng hộ việc phối hợp thuốc để nâng cao tác dụng hiệp đồng tiêu diệt tế bào ung thư và giảm độc tính, đặc biệt, kết hợp vinblastine sulfate (VLB) với các thuốc khác có hiệu quả tốt hơn đáng kể so với thuốc đơn lẻ. Thuốc kết hợp như vinblastine sulfate (VLB) và cyclophosphamide (CTX), hydroxyurea, progesterone và prednisone (prednisone), vinblastine sulfate (VLB) và progesterone. Có người (1985) đã sử dụng MVP, trong đó 5 mg vinblastine sulfate (VLB) được tiêm vào tĩnh mạch, 500 mg methotrexate (MTX) được truyền vào tĩnh mạch trong vòng 6 giờ, và peleomycin 100 mg được tiêm vào tĩnh mạch, cộng với leucovorin 15 mg uống mỗi 3 giờ. Sau 24h, nó được thay đổi thành 15mg sau mỗi 6 giờ trong tổng số 12 lần, kết quả là tỷ lệ hiệu quả là 36%. Trong điều trị theo phác đồ MVP, nên truyền dịch chân và dung dịch natri bicarbonat. Ngoài ra, tỷ lệ hiệu quả của phác đồ MVB trong điều trị ung thư biểu mô tế bào thận tiến triển là 36%. Phác đồ MVB là: VLB 4mg / m2; bleomycin (BLM) 30mg / ngày sau khi truyền methotrexat (MTX), tiêm bắp , Mỗi tuần một lần. 10 – 20 giờ sau khi tiêm 3 loại thuốc trên, uống canxi folinate, mỗi lần 15 mg, tổng cộng 12 lần. Chương trình MVB được lặp lại 2 tuần một lần.
3. Điều trị bằng thuốc bắc
(1) Sự hiểu biết của TCM về cơ chế bệnh sinh của ung thư biểu mô tế bào thận: Bệnh TCM không có tên gọi là “ung thư biểu mô tế bào thận”, theo biểu hiện lâm sàng, nó thuộc các bệnh TCM như “đuối nước”, “ đau lưng ”, “ xuất huyết”, “tích tụ”. thể loại. Y học cổ truyền Trung Quốc cho rằng bệnh này là do thiếu chính khí, suy nhược cảm xúc, nội độc tà xâm nhập, thức ăn bị tổn thương làm mất cân bằng âm dương của cơ thể, làm đảo lộn Khí, huyết dẫn đến khí trệ, huyết ứ, đờm đặc, nhiệt ẩm, độc nhiệt. Nó là bằng chứng của cái sai ban đầu và cái đúng.
(2) Hội chứng TCM điều trị ung thư biểu mô tế bào thận: Nguyên tắc điều trị cơ bản là: bồi bổ cơ thể để trừ tà, bổ khí và hoạt huyết, làm mềm cơ thể rắn chắc, thanh nhiệt, trừ ẩm. Theo các giai đoạn khác nhau của bệnh và phản ứng của từng bệnh nhân, có thể đưa ra trọng tâm cụ thể trong quá trình thử nghiệm lâm sàng.
① Loại tích tụ nhiệt: Triệu chứng đau thắt lưng và bụng, đầy bụng, tiểu máu , buồn ngủ, thắt lưng và bụng nổi cục, sốt nhẹ , miệng đắng, chán ăn, chất lưỡi béo, lớp phủ vàng và nhờn hoặc trắng, mạch trơn hoặc ẩm.
Nguyên tắc điều trị: thanh nhiệt và loại bỏ ẩm ướt, tiếp thêm sinh lực cho phù sa và giải độc.
Bài thuốc cơ bản: Bài thuốc bổ phế thang: đại hoàng 10g, cành lá 12g, hoạt thạch 20g, sắc cất 20g, di tinh 20g, mộc thông 6g, hạt mã đề 30g, cam thảo 10g, cỏ cói 3g. Có thể thêm cây cổ thụ màu trắng, rễ hoa mẫu đơn đỏ, hoa kinh giới, v.v.
② Thể khí trệ huyết ứ: triệu chứng sưng đau thắt lưng, sờ thấy có cục, rắn chắc, tiểu ra máu có cục máu đông, nước da xỉn màu, chất lưỡi sẫm màu hoặc có đốm xuất huyết, lớp phủ mỏng, mạch sác, mạch trầm hoặc sung huyết.
Nguyên tắc điều trị: Điều hòa khí và xua tan ứ trệ, tăng cường lưu thông máu và loại bỏ ứ trệ.
Đơn thuốc cơ bản: Thuốc sắc Gexia Zhuyu Điều chế: đào nhân 10g, cây rum 10g, bạch chỉ 10g, chuanxiong 10g, paeonol 12g, mẫu đơn đỏ 20g, Wulingzhi 10g, hắc dược 10g, Yuanhu 10g, Citrus aurantium 12g, Cyperus rotundus 10g, cam thảo 6g, thêm cỏ roi ngựa, mã đề, mộc thông, nghệ, v.v.
③ Thể dương hư, thể ứ trệ: Triệu chứng là cục cứng, đau thắt lưng, tiểu ra máu thường xuyên, nước da ngăm đen, sút cân, mệt mỏi, khó thở, buồn nôn, thèm ăn, chất lưỡi tím sẫm, không rêu, mạch nặng và se.
Nguyên tắc điều trị: dưỡng khí và dưỡng huyết, tăng cường khí huyết, tiêu ứ.
Công thức cơ bản: Thuốc sắc Bazhen và Thuốc sắc Shaofu Zhuyu Các sửa đổi: Chiên Chiên 10g, Jiao Puhuang 10g, Yuanhu 12g, Bạch chỉ 10g, Mẫu đơn đỏ 20g, Chuanxiong 10g, Thì là 3g, Codonopsis 30g, Atractylodes 10g, Poria cocos 15g, thục địa 20g, cam thảo rang 10g. Bạn có thể thêm Poria, Verbena, v.v.
(3) Thuốc bằng sáng chế của Trung Quốc:
① Pingwan chống ung thư: 0,5 ~ 1g mỗi lần, 3 lần / ngày, uống sau bữa ăn nửa giờ. Nó thích hợp cho bệnh ung thư thận loại tích tụ nhiệt ẩm.
②Bushen Yangxue Pill: mỗi lần 9g, 3 lần / ngày, uống với nước ấm khi bụng đói, tránh ăn cay trong thời gian dùng thuốc. Nó phù hợp với những người đã đi đúng và thiếu hụt sau phẫu thuật hoặc hóa trị.
③ Viên uống trị côn trùng đại hoàng: 3 ~ 6g mỗi lần, 2 lần / ngày, uống. Thích hợp cho người khí trệ huyết ứ, thanh nhiệt độc tố.
1. Nên ăn nhiều thức ăn có tác dụng chống khối u ở thận như ba ba, ba ba vỏ mềm, hà thủ ô, giun cát, hải sâm, sung, khổ qua, đu đủ, hạt coix, tằm, bưởi, v.v.
2. Nên ăn nhiều thực phẩm có tác dụng tăng cường thể lực và khả năng miễn dịch như cá mòi, trai, sò, thăn heo, hạt sen, óc chó, kiwi, canavalia, đậu đỏ, sữa ong, vừng, v.v.
3. Đối với đau thắt lưng, ăn cóc, tắc, hạt coix, rau mùi, bào ngư, rắn biển, trai, v.v.
4. Đái ra máu nên ăn ba ba, mai rùa, sung, mun, củ sen, rau kim châm, rau cần tây, bầu sáp, rễ cỏ tranh, mía lau, chăn dắt, dâu tằm….
5. Bị phù thũng nên ăn phổi cừu, sứa, escargot, tảo bẹ, rong biển, mực nang, ngao, cần tây, đậu xanh, rau mơ, nấm đông cô, v.v.
6. Tránh thuốc lá, rượu và cà phê.