Bệnh bạch cầu cấp dòng lympho mãn tính ở người già nguyên nhân như thế nào? Thông tin chung về bệnh
31 Tháng Ba, 2021Tổng quan về bệnh bạch cầu lymphocytic mãn tính ở người già Bệnh bạch cầu nguyên bào lympho mạn...
Contents
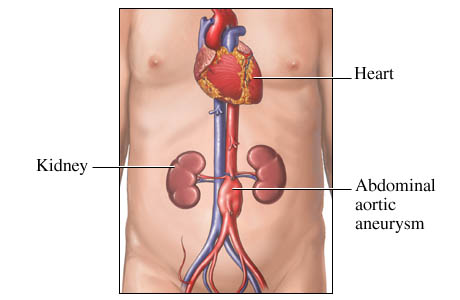
Chứng phình động mạch popliteal (chứng phình động mạch popliteal) là một trong những chứng phình động mạch phổ biến hơn trong các chứng phình mạch ngoại vi, phần lớn là chứng phình động mạch do xơ cứng, sau đó là chứng phình động mạch do chấn thương. Việc điều trị chứng phình động mạch Nai chiếm một vị trí đặc biệt trong lịch sử phẫu thuật mạch máu. Ngay từ thế kỷ thứ 4, Antyllus đã trải qua ca phẫu thuật đầu tiên cho chứng phình động mạch của Chennai. Trong những năm tiếp theo, cuộc phẫu thuật chỉ giới hạn trong việc thắt động mạch. Với sự tiến bộ của công nghệ, thiết bị và vật liệu phẫu thuật mạch máu, việc điều trị căn bệnh này đã dần chuyển sang chủ yếu là phẫu thuật tái tạo. Năm 1916, Berheim báo cáo việc sử dụng mảnh ghép xen kẽ tĩnh mạch bán cầu lớn để tái tạo lại chỗ cắt bỏ túi phình, Năm 1958, Crawford công bố kết quả phẫu thuật túi phình bằng mạch máu nhân tạo. Phương pháp phẫu thuật ngày càng hợp lý và hiệu quả.

(1) Nguyên nhân của bệnh
1. Chấn thương Phình động mạch Nai đa phần là giả phình mạch, có thể do chấn thương xuyên thấu như gãy xương hoặc mảnh đạn gần khớp gối hoặc chấn thương cùn động mạch Nai do ngoại lực tác động lên khớp gối. Ngoài ra, chấn thương do thiếu máu ngày càng tăng dần, nếu có báo cáo về những trường hợp phình mạch do cắt sụn chêm bằng phương pháp nội soi khớp thì những yếu tố này đã làm cho thành động mạch bị tổn thương và yếu đi tạo thành túi phình. Phình mạch do chấn thương phần lớn là bệnh nhân trẻ tuổi.
2. Tập thể dục Việc liên tục gập và duỗi khớp gối có thể dễ dàng làm giãn nở các mạch máu và hình thành các túi phình. Một số học giả đã quan sát thấy rằng động mạch Chennai đi qua giữa ống dẫn điện ở giữa và đùi dưới và dây chằng sau của đầu gối, có thể gây hẹp áp lực cục bộ bên ngoài của động mạch Chennai và một chứng phình động mạch có thể hình thành ở đầu xa của chỗ hẹp. Sự giãn nở sau khi bị hẹp động mạch dần dần có thể phát triển thành phình động mạch Nai (Hình 1).
3. Nhiễm trùng bao gồm nhiễm trùng nội sinh, chẳng hạn như nhiễm trùng thuyên tắc, nhiễm trùng huyết hoặc lây lan trực tiếp các ổ nhiễm trùng và các nguyên nhân khác và nhiễm trùng ngoại sinh. Chấn thương, chấn thương do thiếu máu, v.v. có thể gây suy yếu và hoại tử thành động mạch, và cuối cùng hình thành chứng phình động mạch.
4. Hội chứng tắc động mạch mũi (PAES) chủ yếu xảy ra ở những người trẻ tuổi. Nguyên nhân là do sự chèn ép của động mạch mũi bởi các cơ và dải sợi bất thường trong hố mũi. Tổn thương mãn tính lặp đi lặp lại ở động mạch mũi có thể khiến động mạch mũi bị thoái hóa. Thoái hóa sinh dục, và gây ra sự phát triển của xơ vữa động mạch và hẹp động mạch, huyết khối hoặc tăng sản thân mật tại vị trí chèn ép , làm tăng áp lực của động mạch gần, dẫn đến giãn nở động mạch và hình thành khối u sau khi bị hẹp.
5. Đối với những lý do khác intima động mạch thoái hóa khác, dạng nốt bản chất bệnh viêm động mạch , bệnh behçet có thể gây ra chứng phình động mạch Chennai, nhưng hiếm.
(2) Cơ chế bệnh sinh
1. Cơ chế bệnh sinh: Xung quanh động mạch không có cơ bảo vệ và thường xuyên ở trạng thái căng kéo theo cử động của khớp gối nên dễ xảy ra xơ vữa động mạch, dưới tác động của các yếu tố tuổi tác, chuyển hóa lipid, hút thuốc lá, tăng huyết áp , xơ vữa động mạch. Sự phát triển của xơ cứng gây thoái hóa, teo cục bộ, thành ống dễ vỡ, có thể hình thành túi phình. Những bệnh nhân bị chứng phình động mạch như vậy thường trên 50 tuổi, và họ thường đi kèm với bệnh mạch vành. Ngoài ra, phình động mạch Chennai do xơ cứng động mạch thường là hai bên, thường kèm theo các túi phình khác, theo thống kê 78% bệnh nhân phình Chennai bị phình lần 2, 64% bị phình động mạch chủ và 47%. Với phình động mạch Nai hai bên, 29,7% cũng có phình động mạch đùi . Một bệnh nhân nam được phát hiện có phình động mạch chủ bụng và phình động mạch chủ dưới phải liên tiếp sau phẫu thuật phình động mạch chủ Nai hai bên .
Chấn thương hoặc chấn thương do thuốc có thể gây ra tổn thương thành, suy yếu hoặc thoái hóa mãn tính của động mạch Chennai và thu hẹp lòng mạch. Khi áp lực đoạn gần của động mạch Chennai tăng lên, lòng mạch bị hẹp sẽ mở rộng và trở thành khối u.
2. Phình mạch Nai bệnh lý hầu hết là chứng phình động mạch thật. Hình dạng luôn là hình trục chính mảnh mai, thân khối u và các mạch máu lân cận thường bị xoắn. Đường kính của động mạch Nai nhỏ hơn đường kính của động mạch đùi, dễ dẫn đến hẹp và tắc lòng mạch, đồng thời có các triệu chứng thiếu máu cục bộ chi; động mạch Nai có tổ chức chặt chẽ nên dễ bị các triệu chứng chèn ép cục bộ như rối loạn hồi lưu tĩnh mạch và chèn ép dây thần kinh.
3. Loại bệnh lý có thể được chia thành 3 loại tùy theo bộ phận của chứng phình động mạch Nai liên quan:
(1) Loại gần: thường nằm ở phần sau phía trên của hố gáy, khối u thường lớn và có thể nhiều khoang, phần lớn khối u có huyết khối, có thể gây biến chứng nặng.
(2) Kiểu đoạn giữa: Nó kéo dài gần và xa xung quanh khớp gối, thường có dạng fusiform.
(3) Loại xa: Nằm ở tận cùng của động mạch Nai, túi phình nhỏ và khó tìm thấy. Nó không được phát hiện cho đến khi huyết khối, thuyên tắc động mạch cấp tính , thiếu máu cục bộ nghiêm trọng ở chi hoặc hoại tử.
Các triệu chứng thường gặp: xung động khối ở xương bàn chân, thiếu máu cục bộ ở bàn chân và bắp chân, chèn ép các mô lân cận, da nhợt nhạt, loét hoặc hoại thư tứ chi, yếu hoặc biến mất nhịp đập của động mạch Nai, chân tay lạnh.
Các chứng phình động mạch nhỏ hơn và không biến chứng hầu hết không có triệu chứng, nhưng các biến chứng và triệu chứng sẽ xuất hiện sớm hay muộn. Trong những trường hợp được quan sát thận trọng như Szilagyi, 68% các biến chứng xảy ra trong vòng 5 năm. Vermilion và cộng sự đã theo dõi 26 trường hợp phình động mạch Chennai với thời gian theo dõi trung bình là 3 năm, và 31% có biến chứng đe dọa chi. Các biểu hiện lâm sàng thường gặp như sau:
1. 48% bệnh nhân có khối lượng dao động trong hố có thể phát hiện khối lượng và đưa ra lời phàn nàn chính. Chúng tôi không thể phàn nàn của một tồn tại một lần, chủ yếu là cho bệnh béo phì, viêm cột sống dính và người già người. Sờ thấy khối ở tư thế gập gối dễ dàng hơn khi khám. Khối u có thể đang rung, hoặc có thể không rung vì khối u chứa đầy cục máu đông.
2. Thiếu máu cục bộ ở bàn chân và bắp chân là triệu chứng phổ biến nhất của chứng phình động mạch Chennai. Có thể có những chứng đau cách hồi , đau nghỉ ngơi, hình thành loét và hoại tử thậm chí (45% trước đây, 38% sau ba). Nguyên nhân của thiếu máu cục bộ ở chi là do huyết khối trong khối u . Huyết khối ở mu dày lên liên tục có thể gây tắc hoàn toàn khối u; huyết khối thứ phát cũng có thể xảy ra ở nhánh xa của động mạch Nai; cử động khớp gối làm huyết khối rơi ra , gây tắc mạch nhiều lần ở đoạn xa của động mạch. .
3. Chèn ép các mô lân cận và các động mạch lân cận gần với các tĩnh mạch lân cận và dây thần kinh chày Khi túi phình to ra, các tĩnh mạch lân cận bị chèn ép trước, gây rối loạn trào ngược, phù bắp chân , thậm chí huyết khối trong lòng mạch (13%, Wychulis). Sau khi khối u to thêm có thể chèn ép dây thần kinh chày (6,4%), gây đau và rối loạn chức năng vận động .
4. Chảy máu do vỡ là rất hiếm. Evans cho biết trong 187 túi phình Nai chỉ có 4 túi phình bị vỡ, chiếm 2,2%. Makhoul đã thống kê được 7 báo cáo vào năm 1997 rằng tỷ lệ vỡ của chứng phình động mạch Chennai là dưới 5%.
Khi khám sức khỏe, có thể thấy khối sưng và rung ở Foa phù hợp với nhịp tim. Loại gần có thể được phát hiện ở phần giữa và mặt sau của 1/3 dưới của đùi, trong khi loại ở giữa và ở xa chỉ có thể được phát hiện ở phía sau. .
Theo các biểu hiện của thiếu máu cục bộ ở chi và các triệu chứng chèn ép, kết hợp với các dấu hiệu thực thể như chân tay lạnh , tê, mạch yếu hoặc biến mất, các khối rung trong hố và bóng vôi hóa vỏ trứng trên phim chụp X-quang , siêu âm B, CT, chụp mạch. Không khó để thiết lập chẩn đoán sau khi kiểm tra.
Nếu bị thiếu máu cục bộ ở chi, có thể có các dấu hiệu như da xanh xao , các vết loét ở tứ chi hoặc hoại tử, mạch đập yếu hoặc biến mất , chân tay lạnh và các dấu hiệu khác. Nếu nghi ngờ là chứng phình động mạch Naiye, hãy kiểm tra chi bên cạnh và các bộ phận khác để xác nhận xem có chứng phình động mạch ở các bộ phận khác hay không.

Các hạng mục kiểm tra: Chụp Xquang, chụp động mạch chi dưới, siêu âm Doppler, chụp CT
1. Kiểm tra bằng tia X
(1) Phim trơn đầu gối: Phim mặt trước và mặt bên có thể cho thấy bóng mô mềm của vùng gối, và có thể có vôi hóa giống như vỏ trứng .
(2) Chụp động mạch chi dưới: Nó có thể cho biết kích thước và phạm vi của túi phình. Điều quan trọng nhất là hiểu được đường vào và đường ra gần và xa của túi phình, điều này rất quan trọng trong việc xác định kế hoạch điều trị.
2. Doppler Chứng phình động mạch Chennai hữu ích trong chẩn đoán, và có thể hiểu huyết khối trên tường và huyết động của túi phình, với chứng tắc nghẽn động mạch , viêm tắc nghẽn mạch máu, khối u hóa thạch đáng kể Chennai phân biệt .
3. Chụp CT có thể cho biết kích thước, phạm vi, độ vôi hóa của túi phình và mối liên hệ giữa túi phình với các mô xung quanh.
Nếu bị thiếu máu cục bộ ở chi, có thể có các dấu hiệu như da nhợt nhạt , loét hoặc hoại thư tứ chi, mạch đập yếu hoặc biến mất , chân tay lạnh và các dấu hiệu khác. Nếu nghi ngờ là chứng phình động mạch Naiye, hãy kiểm tra chi bên cạnh và các bộ phận khác để xác nhận xem có chứng phình động mạch ở các bộ phận khác hay không.
Sau khi huyết khối trong khối u hoặc tắc nghẽn khoang khối u, khi sờ nắn chỉ có thể sờ thấy một khối rắn, không rung động, khối này cần được phân biệt với u mỡ, u sợi, và u nang trong hố móng . Siêu âm Doppler màu có thể xác định được bản chất của khối.
Thuyên tắc xa và vỡ túi phình là những biến chứng chính của bệnh này. Trong đó do tắc hoặc huyết khối trong túi phình bởi lớp nội mạch của huyết khối thuyên tắc động mạch chày, thường gặp nhất là gây thiếu máu cục bộ ở các chi, có thể xảy ra hiện tượng co thắt , đau khi nghỉ ngơi , tắc toàn bộ cấp tính có thể gây hoại tử da và hoại thư chi dưới. Phình mạch tái vỡ là một biến chứng nặng của thuyên tắc nội mạch, nguyên nhân là do huyết áp dao động mạnh, kích thích cơ học trong mổ và điều trị kháng đông sau mổ. Sự vỡ của khối u và tỷ lệ tử vong tăng dần theo tuổi. Bệnh nhân có thể đột ngột thấy hồi hộp , biểu hiện đau đớn, bồn chồn, đau đầu dữ dội , rối loạn ý thức ở các mức độ khác nhau và tiểu không tự chủ
Sử dụng có thể làm giảm huyết áp và xơ vữa động mạch chế độ ăn uống, có thể giúp ngăn ngừa chứng phình động phát triển, để tìm hiểu xem bạn có nguy cơ của chứng phình mạch, và áp dụng các biện pháp thích hợp để ngăn chặn chứng phình động hình thành, đặc biệt là nếu có một cơn đột quỵ hoặc Những bệnh nhân có tiền sử gia đình mắc bệnh tim cần thay đổi thói quen ăn uống và lối sống để nâng cao sức khỏe tổng thể, tập thể dục thường xuyên, chú ý chế độ ăn uống và bỏ thuốc lá nếu có hút thuốc.
Xem thêm
Chất gây ung thư ruột kết là gì? Những nguyên nhân triệu chứng và cách điều trị
Chèn ép tủy sống ở người cao tuổi là gì? Các triệu chứng, nguyên nhân và điều trị
(1) Điều trị
Vì chứng phình động mạch Chennai có thể gây ra các biến chứng nặng như thiếu máu cục bộ và vỡ có thể gây nguy hiểm cho các chi, nên hầu hết các học giả cho rằng tất cả bệnh nhân bị phình mạch Chennai nên được điều trị tích cực miễn là không có chống chỉ định phẫu thuật. Phẫu thuật tái thông động mạch, nhưng một số người cho rằng những bệnh nhân phẫu thuật nguy cơ cao không có triệu chứng với đường kính dưới 2cm cũng có thể được điều trị bảo tồn.
1. Chuẩn bị trước phẫu thuật
(1) Đối với phình động mạch Chennai cùng bên, phải kiểm tra chi bên và bụng và các bộ phận khác, để biết có phình mạch Nai bên cạnh hay không, trong khi phình động mạch chủ bụng và các bộ phận tương tự, nếu huyết khối phình động mạch chủ hai bên. Nếu bên còn lại không có triệu chứng (nhưng không có thiếu máu cục bộ nghiêm trọng đe dọa đến chi), phình động mạch bên không có triệu chứng nên được điều trị trước.
(2) Chụp động mạch phải được thực hiện trước khi phẫu thuật để xác định mức độ thông thương của các đường vào và ra gần và xa. Khi kênh dẫn vào vẫn còn tốt, sự thông thương của kênh dẫn xuất (động mạch chày trước, chày sau, và động mạch chậu) Nó là yếu tố then chốt quyết định tỷ lệ thành công.
(3) Bệnh nhân mắc bệnh Nội mạch thường kèm theo bệnh mạch vành, tăng huyết áp , bệnh thận và mạch máu não, để giảm biến chứng sau mổ, các bệnh lý mắc kèm này cần được điều trị tích cực trước khi phẫu thuật để kiểm soát sự phát triển của bệnh và cải thiện chức năng các cơ quan.
(4) Thường xuyên sử dụng kháng sinh từ 1 đến 2 ngày trước khi phẫu thuật.
(5) Liệu pháp làm tan huyết khối trước phẫu thuật: Trong những năm gần đây, liệu pháp tiêu huyết khối xuyên động mạch đã dần trở thành một phương pháp điều trị bổ trợ trước phẫu thuật hiệu quả cho chứng phình động mạch Nai kết hợp với thiếu máu cục bộ cấp tính chi dưới . Giá trị của nó đã dần được mọi người công nhận và tác dụng của nó thường có bốn Các khía cạnh: ① có thể cải thiện tình trạng thiếu máu cục bộ ở chi xa; ② chuẩn bị đầy đủ trước khi phẫu thuật và đánh giá các cơ hội của các yếu tố nguy cơ; artery mở động mạch chày xa và các nhánh động mạch trong cơ (không thể phẫu thuật cắt bằng bóng); ④ giảm cắt cụt chi và Tỷ lệ tắc. Dữ liệu cho thấy tỷ lệ các biến chứng tắc nghẽn và cắt cụt chi sau phẫu thuật bắc cầu đơn thuần lần lượt là 9% và 45%, và những bệnh nhân dùng thuốc tiêu huyết khối liều cao trước mổ đã giảm đáng kể xác suất cắt cụt và tắc mạch. ⑤ Nâng cao hiệu quả điều trị phẫu thuật. Các kết quả hiện tại cho thấy liệu pháp tiêu huyết khối đặt nội khí quản trước mổ cải thiện tính thông suốt của đường ra, đặc biệt sau khi cải thiện tính thông thương của giường mạch chày, hiệu quả điều trị lâu dài của cắt bỏ phình mạch Chennai và tái tạo động mạch Chennai tốt hơn đơn thuần. Tái tạo động mạch Chennai.
Tuy nhiên, liệu pháp tiêu huyết khối cũng có những hạn chế, đối với những bệnh nhân thiếu máu cục bộ chi nặng như hoại tử chi xa và có các triệu chứng thần kinh thì nên chống chỉ định liệu pháp tiêu huyết khối và tiến hành ngay phẫu thuật tiêu huyết khối trong quá trình phẫu thuật để nâng cao hiệu quả của phẫu thuật. . Các biến chứng sau có thể xảy ra trong liệu pháp tiêu huyết khối: ① đột quỵ và xuất huyết, tỷ lệ mắc bệnh lần lượt là 1% và 5%; ②25% bệnh nhân có thể bị chảy máu một lượng nhỏ và các biến chứng liên quan đến đặt nội khí quản; ③ Trong thời gian điều trị, huyết khối có thể rơi ra , Thuyên tắc động mạch xa để làm nặng thêm triệu chứng thiếu máu cục bộ các chi có thể giải quyết bằng cách đưa ống thông qua khoang khối u đến động mạch đường ra, chỉ làm tan huyết khối trong đường ra mà không làm tan huyết khối trong túi phình.
Hiện nay, liệu pháp làm tan huyết khối ủng hộ liệu pháp làm tan huyết khối trực tiếp, liều cao, ngắn hạn thông qua đặt nội khí quản động mạch. Có thể chọn streptokinase, urokinase, chất hoạt hóa plasminogen loại mô (t-PA), v.v. Ví dụ, urokinase có thể được truyền với 100.000 U mỗi giờ. Sau 18 giờ áp dụng liên tục, chụp động mạch được thực hiện lại để hiểu sâu hơn về tình trạng bệnh của đường ra xa, sau đó phẫu thuật cắt bỏ túi phình Nai và tái thông mạch máu được thực hiện.
2. Phương pháp phẫu thuật Mục tiêu của phẫu thuật điều trị chứng phình động mạch là loại bỏ túi phình dễ gây di căn, khôi phục nguồn cung cấp máu cho các chi dưới, loại bỏ nguy cơ vỡ khối u. Có 4 phương pháp phẫu thuật phổ biến:
(1) Cắt bỏ hoàn toàn túi phình, nối cuối động mạch Nai hoặc ghép tĩnh mạch tự thân phù hợp với những trường hợp có khối u nhỏ.
(2) Cắt bỏ túi phình, cấy ghép tĩnh mạch tự thân hoặc máu nhân tạo.
(3) Loại trừ túi phình: nối đầu gần và đầu xa của túi phình, sau đó tiến hành ghép hoặc ghép nối giữa tĩnh mạch bán cầu lớn hoặc mạch máu nhân tạo, thích hợp cho những trường hợp có sự kết dính nghiêm trọng giữa khối u và tĩnh mạch.
(4) Cắt lại một phần thành khối u, nối lỗ nhánh của động mạch bên trong khối u, xây dựng lại mạch máu trong khoang khối u, cuối cùng là bọc thành khối u để bảo vệ mạch máu. Phù hợp với những trường hợp khối u lớn và bám dính nhiều vào các cấu trúc xung quanh.
3. Đường và phương pháp phẫu thuật Có 3 đường phẫu thuật để lựa chọn tùy theo tình trạng bệnh.
(1) Phương pháp trung gian: Bệnh nhân nằm ngửa, gập khớp gối của chi dưới ở góc 30 °, được khử trùng định kỳ, và quấn chi dưới bằng khăn vô trùng. Chọn đường rạch bên dưới đùi trong. Tùy thuộc vào kích thước của khối u, nó có thể kéo dài đến giữa và dưới đùi, xuống khớp gối và kéo căng cơ sartorius, đôi khi cần phải cắt ngang các sartorius, semitendinosus, semimembranosus, gracilis và các gân khác ở khớp gối. Điểm gắn của phình động mạch Nai cho thấy túi phình và động mạch đùi bề ngoài và động mạch Nai. Sau khi tạo gan tĩnh mạch (heparin 100U / kg), kẹp mạch không xâm lấn chặn động mạch đùi và động mạch Nai, cắt thành trước của khối u, loại bỏ huyết khối trong khối u, Thắt điểm chảy máu của mạch máu nhánh trong khối u, giải phóng đoạn tĩnh mạch bán cầu lớn đủ chiều dài, thắt từng nhánh một bằng sợi tơ mảnh, tiêm tĩnh mạch nước muối heparin, mở rộng tĩnh mạch tự do, cắt gốc tĩnh mạch thành vát, hoặc cắt hơi dọc tĩnh mạch. Mở rộng kích thước tĩnh mạch sang bên một chút để tạo điều kiện thuận lợi cho việc nối thông với động mạch đùi và động mạch Chennai. Đảo ngược tĩnh mạch, tức là đầu xa của tĩnh mạch và động mạch đùi bề ngoài để nối thông từ đầu đến cuối. Nói chung, dùng đường khâu không xâm lấn 5-0 và đầu kia được thực hiện với động mạch Chennai. Anastomosis tận cùng, thành túi phình bao bọc mạch ghép và lỗ nối. Nếu túi phình nhỏ và không có độ dính, túi phình có thể được giải phóng và nối lại hoàn toàn, và có thể tìm cách nối động mạch tận cùng hoặc ghép tĩnh mạch bán cầu lớn. Nếu sự kết dính giữa khối u và tĩnh mạch nghiêm trọng, việc thông mạch máu trong khoang là khả thi. Trong quá trình phẫu thuật, huyết khối và mảng xơ vữa động mạch phải được loại bỏ càng nhiều càng tốt để giảm nguy cơ tắc mạch ở chi xa. Trong quá trình phẫu thuật, có thể sử dụng ống thông Fogarty trước khi thông mạch máu xa. chớp.
(2) Tiếp cận phía sau: Bệnh nhân được đặt ở tư thế nằm sấp, kê gối mềm dưới đầu gối và rạch da hình chữ “S” từ phần trên bên trong của xương bên trong đến phần bên dưới bên ngoài, với phần giữa song song với đường bì. Sau khi rạch cơ ức đòn chũm, rút gân bắp tay đùi ra bên ngoài và kéo gân cơ nhị đầu, gân bánh chè, gân sụn chêm và gân sartorius vào bên trong, chú ý bảo vệ dây thần kinh chày chung, dây thần kinh chày và các dây thần kinh chày xa khác , Động mạch chày sau và các nhánh của nó. Điều cực kỳ quan trọng là kiểm soát đường ra ở đầu xa của túi phình để ngăn huyết khối rơi ra trong quá trình mổ và làm tắc mạch máu ở xa. Theo nhịp động mạch, các động mạch của Chennai có thể được xác định, tự do và tách khỏi các tĩnh mạch của Chennai. Tách các động mạch ở hai bên xa và gần của khối u để kiểm soát đường vào và đường ra. Kiểm soát đường ra trong phẫu thuật là cực kỳ quan trọng để ngăn ngừa huyết khối trong khối u rơi ra và làm tắc các mạch máu ở xa. Phương pháp phẫu thuật gần giống như phương pháp trung gian. Nếu khối u nhỏ, có thể cắt bỏ phần đầu xa của khối u và có thể đóng gốc khối u bằng chỉ khâu liên tục, và có thể thắt động mạch gần của khối u, sau đó có thể thực hiện ghép động mạch đùi-naphthalene tĩnh mạch bán cầu tự thân. Nếu u lớn và tĩnh mạch cảnh bám sát vào thành u thì cắt bỏ thành u và hoàn tất thủ thuật tái tạo mạch của động mạch não thất gần trước, thường bằng khâu không xâm lấn 5-O trong 1 tuần, sau đó sẽ tán rộng mảnh ghép đến tận cùng xa. Để nối thông tim, trước tiên hãy khâu thành sau, sau đó mở kềm chặn đầu xa. Khi kiểm tra đường chảy ra xa, ống thông tắc mạch bằng bóng Fogarty thường được sử dụng và đưa vào đầu xa để thử thuyên tắc nhằm ngăn chặn đầu xa Bất kỳ khả năng thuyên tắc hoặc huyết khối của mạch máu. Sau khi hoàn thành thủ thuật nối mạch máu, khâu thành khối u còn sót lại để tránh sức căng chèn ép mạch máu cấy ghép. Nếu túi phình không lớn và giãn động mạch đùi nông, khối u có thể được cắt bỏ, có thể đóng gốc động mạch đùi nông, và có thể thực hiện ghép trực tiếp động mạch đùi chung – động mạch Naye. Phương pháp này không cần bóc tách và đảo ngược tĩnh mạch lớn, chỉ cần dùng dao cắt van tĩnh mạch là có thể lấy hết các van tĩnh mạch trong khoang tĩnh mạch ra, sau đó có thể tiến hành nối thông.
Các bước của phương pháp tiếp cận phía sau tương đối đơn giản, túi phình có thể bộc lộ ra ngoài mà không cần cắt bất kỳ cơ nào, tổn thương nhỏ; nhưng không phù hợp với những bệnh nhân đã có triệu chứng chèn ép. Sau khi phẫu thuật, hầu hết các khối u đều bị tắc do huyết khối, nhưng vẫn có những báo cáo riêng lẻ về khối u.
(3) Cấy ghép bắc cầu: Đây là phương pháp phẫu thuật đơn giản nhất. Thực hiện một đường rạch giữa tương ứng trên đùi dưới và bắp chân trên. Khối u không lộ ra ngoài mà chỉ lộ ra các động mạch Nai gần và xa. Tĩnh mạch bán cầu tự thân ngược được sử dụng để ghép nối. Sau đó nắn đường vào và đường ra của khối u.
Ưu điểm lớn nhất của phẫu thuật này là đơn giản, nhất là đối với những túi phình dài, nhược điểm là không phù hợp với những bệnh nhân có triệu chứng chèn ép. Sau khi phẫu thuật, hầu hết các khối u bị tắc do huyết khối; nhưng Battey đã báo cáo 1 trường hợp khối u tiếp tục phát triển và vỡ vào năm 1987, trường hợp này rất hiếm.
Kỹ thuật này đã được báo cáo bởi Edwards sớm nhất vào năm 1969, nhưng nó đã được chú ý đặc biệt trong những năm gần đây. Evans năm 1989, Flanigan năm 1991 và Makhoul năm 1997 đã đề xuất kỹ thuật này trong các sách chuyên khảo có thẩm quyền, và chúng được liệt kê là lựa chọn đầu tiên, vì vậy chúng đáng được quan tâm.
4. Điều trị hậu phẫu
(1) Thuốc kháng sinh được sử dụng liên tục trong 1 tuần sau khi mổ.
(2) Nếu có một thời gian dài thiếu máu cục bộ chi dưới và bàn chân trước khi phẫu thuật, cắt cân gan chân sâu nên được thực hiện trong quá trình tái thông mạch để giảm sự xuất hiện của hội chứng khoang.
(3) Điều trị chống đông máu và chống kết tập được thực hiện thường quy sau khi phẫu thuật.
(4) Chú ý đến nguồn cung cấp máu ở đầu xa của chi bị ảnh hưởng. Nếu có các triệu chứng và dấu hiệu của thiếu máu cục bộ, hãy thực hiện một cuộc phẫu thuật khác nếu cần thiết.

(2) Tiên lượng
Nguy cơ lớn nhất của chứng phình động mạch là cắt cụt chi do thiếu máu cục bộ do huyết khối hoặc tắc mạch. Theo báo cáo, tỷ lệ cắt cụt chi có thể lên tới 16% đến 44%. Dawson và cộng sự đã so sánh 71 bệnh nhân với chứng phình động mạch phẫu thuật và không phẫu thuật với thời gian theo dõi trung bình là 5 năm. 57% bệnh nhân phình mạch không triệu chứng có biến chứng huyết khối tắc mạch, trong khi những bệnh nhân phẫu thuật được theo dõi trong 10 năm. Tỷ lệ cứu hộ là 64% và tỷ lệ cấp cứu mảnh ghép là 95%. Đồng thời, người ta thấy rằng sau 5 năm theo dõi, 32% bệnh nhân có thể tìm thấy túi phình ở các bộ phận khác, và theo dõi 10 năm cho thấy 49% bệnh nhân có túi phình mới.
Tránh ăn cay, thức ăn nóng hơn sẽ kích thích dạ dày và làm tăng khối lượng công việc của mạch máu. Chế độ dinh dưỡng không cân bằng và suy dinh dưỡng thường gặp ở bệnh nhân . Vì vậy, việc tăng cảm giác thèm ăn và tăng cường dinh dưỡng là rất quan trọng đối với quá trình phục hồi của bệnh nhân ung thư .
Chế độ ăn uống đa dạng, ăn nhiều thức ăn giàu đạm, nhiều vitamin, ít mỡ động vật, dễ tiêu, rau quả tươi, tránh đồ ôi thiu, ăn ít thức ăn hun khói, quay, ướp, rán, quá mặn. Lương thực, thực phẩm chủ yếu, ngũ cốc thô và mịn được kết hợp để đảm bảo cân bằng dinh dưỡng.